ହୃଦ୍ଘାତ
| ହୃଦ୍ଘାତ | |
|---|---|
 ହୃଦ୍ଘାତ ଚିତ୍ର (2) ହୃତ୍ପିଣ୍ଡର ସମ୍ମୁଖ କାନ୍ଥ ଶିଖରର ରକ୍ତରୋଧୀ ତନ୍ତୁ ମୃତ୍ୟୁ (1) ବାମ କରୋନାରି ଧମନୀର ଏକ ଶାଖା ବନ୍ଦ ହୋଇଯିବା ଯୋଗୁ ସଂଘଟିତ ହୋଇଛି, ଡାହାଣ କରୋନାରି ଧମନୀ | |
| ଶ୍ରେଣୀବିଭାଗ ଓ ବାହାର ସ୍ରୋତ | |
| ସ୍ପେଶାଲିଟି | cardiology[*] |
| ଆଇସିଡ଼ି-୧୦ | I21.-I22. |
| ଆଇସିଡ଼ି-୯-ସିଏମ୍ | 410 |
| ରୋଗ ଡାଟାବେସ | 8664 |
| ମେଡ଼ିସିନ-ପ୍ଲସ | 000195 |
| ଇ-ମେଡ଼ିସିନ | med/1567 emerg/327 ped/2520 |
| Patient UK | ହୃଦ୍ଘାତ |
| MeSH | D009203 |
ହୃଦ୍ଘାତ (ଇଂରାଜୀରେ ମାୟୋକାର୍ଡ଼ିଆଲ ଇନଫାର୍କସନ ବା ଏମ.ଆଇ. ଅଥବା ଆକ୍ୟୁଟ ମାୟୋକାର୍ଡ଼ିଆଲ ଇନଫାର୍କସନ ବା ଏ.ଏମ.ଆଇ., ବା ହାର୍ଟ ଆଟାକ୍ ଯଥାକ୍ରମେ Myocardial infarction (MI) or acute myocardial infarction (AMI), commonly known as a heart attack), ରୋଗ ହୁଏ ଯେତେବେଳେ ହୃତ୍ପିଣ୍ଡର ଗୋଟିଏ ଅଂଶକୁ ରକ୍ତ ସରବରାହ ବନ୍ଦ ହୋଇ ସେହି ସ୍ଥାନର ହୃତ୍ପିଣ୍ଡ ମାଂସପେଶୀ ମରିଯାଆନ୍ତି । ଏହାର ଅତି ସାଧାରଣ ଲକ୍ଷଣ: ଛାତି ଯନ୍ତ୍ରଣା ବା ଛାତି ବେଆରାମ ଯାହା କାନ୍ଧ, ବାହୁ, ପିଠି ଓ ହନୁ ହାଡ଼ ଆଡ଼କୁ ମାଡ଼ିଯାଏ । ଅଧିକାଂଶ ସମୟରେ ଏହି କଷ୍ଟ ଛାତି ମଝିରେ ବା ବାମ ପାଖରେ ହୁଏ ଓ କିଛି ମିନିଟରୁ ଅଧିକ ସମୟ ଧରି ରହେ । ଅନେକ ସମୟରେ ଏହା ଛାତି ଜ୍ୱଳନ ଭଳି ଲାଗେ । ଅନ୍ୟ ଲକ୍ଷଣ ମଧ୍ୟରେ ଛୋଟ ଶ୍ୱାସକ୍ରିୟା, ଓକାଳ, ଅଚେତ ଅନୁଭବ, ଥଣ୍ଡା ଝାଳ ଓ ଥକ୍କା ଲାଗିବା ଭଳି ଲାଗେ ।[୧] ପ୍ରାୟ ୩୦ % ଲୋକଙ୍କର ଅସ୍ୱାଭାବିକ ଲକ୍ଷଣ ଥାଏ,[୨] ପୁରୁଷଙ୍କର ମହିଳାଙ୍କ ଅପେକ୍ଷା ଅଧିକ ଅସ୍ୱାଭାବିକ ଲକ୍ଷଣ ଦେଖାଯାଏ ।[୩] ୭୫ ବର୍ଷରୁ ଉର୍ଦ୍ଧ୍ୱ ଲୋକଙ୍କ ମଧ୍ୟରୁ ୫ % ଲୋକଙ୍କର ସାମାନ୍ୟ ବା କୌଣସି ଲକ୍ଷଣ ନ ଥାଏ ।[୪] ହୃଦ୍ଘାତ ଫଳରେ ହୃଦ୍ପାତ (heart failure), ଅନିୟମିତ ହୃତ ସ୍ପନ୍ଦନ ବା ହୃଦ୍ରୋଧ (cardiac arrest) ହୋଇପାରେ । [୫][୬]
ଅଧିକାଂଶ ହୃଦ୍ଘାତ କରୋନାରୀ ଧମନୀ ରୋଗ ଯୋଗୁ ହୁଏ ।[୫] ସଙ୍କଟ ଦାୟକ ଅବସ୍ଥା ମଧ୍ୟରେ ଉଚ୍ଚ ରକ୍ତଚାପ, ଧୂମ୍ରପାନ, ଡାଏବେଟିସ ମେଲିଟସ, ବ୍ୟାୟାମ ଅଭାବ, ମୋଟାପଣ, ରକ୍ତରେ ଅଧିକ କୋଲେଷ୍ଟ୍ରଲ୍, ଦରିଦ୍ର ଖାଦ୍ୟ ଓ ଅତ୍ୟଧିକ ମଦ୍ୟପାନ ମୂଖ୍ୟ ଅଟେ ।[୭][୮] ରକ୍ତନଳୀରେ ଜମିଥିବା ଆଥେରୋସ୍କ୍ଲେରୋଟିକ ପ୍ଲେକ ଭାଙ୍ଗିଯାଇ କରୋନାରୀ ଧମନୀକୁ ସମ୍ପୁର୍ଣ୍ଣ ବନ୍ଦ କରିଦେଲେ ଏହି ରୋଗ ହୁଏ ।[୫] କ୍ୱଚିତ, କୋକେନ ଖାଇବା ଯୋଗୁ, ମାନସିକ ଚାପ ଯୋଗୁ ଓ ଅତ୍ୟଧିକ ଥଣ୍ଡା ଯୋଗୁ, କରୋନାରି ଧମନୀର ସ୍ପାଜ୍ମ ହୋଇ ଏମ.ଆଇ. ରୋଗ ହୁଏ ।[୯][୧୦] ଇସିଜି, ରକ୍ତ ପରୀକ୍ଷା ଓ କରୋନାରୀ ଆଞ୍ଜିଓଗ୍ରାମ ସାହାଯ୍ୟରେ ରୋଗ ନିର୍ଣ୍ଣୟ କରାଯାଏ ।[୧୧] ଏସଟି ଉତ୍ଥାନ ଇସିଜି ସାହାଯ୍ୟରେ ଜଣାପଡ଼ିଲେ ଏମ ଆଇ ରୋଗ ନିଶ୍ଚିତ କରାଯାଏ । [୨] ସାଧାରଣତଃ ଟ୍ରୋପୋନିନ ଓ ବେଳେ ବେଳେ କ୍ରିଏଟିନ କାଇନେଜ ଏମ.ବି. ଭଳି ରକ୍ତ ପରୀକ୍ଷା କରାଯାଏ ।[୧୧]
ଏମ.ଆଇ. ରୋଗ ସନ୍ଦେହ ହେଲେ ତୁରନ୍ତ ଆସ୍ପିରିନ ଦେବା ସର୍ବୋତ୍ତମ ଚିକିତ୍ସା ।[୧୨] ଛାତି ଯନ୍ତ୍ରଣା ଉପଶମ ନିମନ୍ତେ ନାଇଟ୍ରୋଗ୍ଲିସେରିନ କିମ୍ବା ଓପିଅଏଡ଼ ଦିଆଯାଏ କିନ୍ତୁ ମୋଟାମୋଟି ଫଳାଫଳ ଏହାଦ୍ୱାରା ଉନ୍ନତ ହୁଏ ନାହିଁ ।[୨][୧୨] ଛୋଟ ଶ୍ୱାସକ୍ରିୟା ହେଉଥିଲେ ବା ଅମ୍ଳଜାନ ସ୍ତର କମ ଥିଲେ ଅଧିକ ଅମ୍ଳଜାନ ଦିଆଯାଏ [୧୨] ଏମ.ଆଇ.ରେ ଏସ.ଟି. ଉପରକୁ ଥିଲେ ରକ୍ତ ପ୍ରବାହ ପୁନଃସ୍ଥାପନ କରିବା ନିମନ୍ତେ ଆଞ୍ଜିଓପ୍ଲାସ୍ଟି କରାଯାଏ ଯେଉଁଥିରେ ଧମନୀ ଖୋଲାଯାଏ ବା ଔଷଧ ଦେଇ ଥ୍ରୋମ୍ବୋଲାଇସିସ କରି ବାଧା ଦୂର କରିଦିଆଯାଏ ।[୨] ଏସ.ଟି. ଉପରକୁ ନ ଥାଇ ଏମ.ଆଇ. ରୋଗ ଥିଲେ ହେପାରିନ ଦେଇ ରକ୍ତକୁ ପତଳା କରିଦିଆଯାଏ ଓ ତାହା ସହିତ ଅଧିକ ସଙ୍କଟ ଥିଲେ ଆଞ୍ଜିଓପ୍ଲାସ୍ଟି କରାଯାଏ ।[୧୨] ଅନେକ କରୋନାରୀ ଧମନୀରେ ଅବରୋଧ ଓ ଡାଏବେଟିସ ଥିଲେ ଆଞ୍ଜିଓପ୍ଲାସ୍ଟି ନ କରି ବାଇପାସ ଅପରେଶନ କରିବାକୁ ଉପଦେଶ ଦିଆଯାଏ ।[୧୩] ଏମ.ଆଇ. ରୋଗ ଚିକିତ୍ସା ପରେ ଜୀବନ ଧାରା ବଦଳେଇବାକୁ ପଡ଼େ, ଦୀର୍ଘକାଳୀନ ଆସ୍ପିରିନ, ବିଟାବ୍ଲକର ଓ ସ୍ଟାଟିନ ଦେବାକୁ ସୁପାରିସ କରାଯାଏ ।[୨]
ପ୍ରତି ବର୍ଷ ପୃଥିବୀରେ ଏସ.ଟି. ଉପରକୁ ଥାଇ ଏମ.ଆଇ. ରୋଗ ୩ ନିୟୁତ ଓ ଏସ.ଟି. ଉପରକୁ ନ ଥାଇ ଏମ.ଆଇ. ରୋଗ ୪ ନିୟୁତ ଥାଏ ।[୧୪] ଏମ.ଆଇ.ରେ ଏସ.ଟି. ଉପରକୁ ଥିବା ରୋଗ ମହିଳାଙ୍କ ଅପେକ୍ଷା ପୁରୁଷଙ୍କର ଦୁଇଗୁଣ ଥିବା ଦେଖାଯାଏ ।[୧୫] ଆମରିକାରେ ପ୍ରାୟ ଏକ ନିୟୁତ ଲୋକଙ୍କର ପ୍ରତି ବର୍ଷ ଏମ ଆଇ ହୁଏ ।[୫] ଏହାଯୋଗୁ ବିକଶିତ ଦେଶମାନଙ୍କରେ ମୃତ୍ୟୁ ହାର ୧୦ % ଥାଏ ।[୨] ପୃଥିବୀରେ କୌଣସି ନିର୍ଦ୍ଦିଷ୍ଟ ବୟସରେ ୧୯୯୦ରୁ ୨୦୧୦ ମସିହା ମଧ୍ୟରେ ଏମ ଆଇ ହାର କମୁଛି ।[୧୬]
ହୃଦ୍ମାଂସପେଶୀୟ ରକ୍ତରୋଧୀ ତନ୍ତୁ କ୍ଷୟ (Myocardial infarction) ରୋଗକୁ ଲୋକମାନେ ହୃଦ୍ଘାତ ରୋଗ କହନ୍ତି । ହୃତ୍ପିଣ୍ଡକୁ ରକ୍ତ ସରବରାହ କରୁଥିବା ରକ୍ତ ନଳୀ କୌଣସି କାରଣରୁ ବନ୍ଦ ହୋଇଗଲେ ମାଂସପେଶୀ (ମାୟୋକାର୍ଡିଅମ୍) ରକ୍ତ ନ ପାଇ ମରିଯାଆନ୍ତି । ସାଧାରଣତଃ ଏହି ରକ୍ତ ନଳୀରେ କୋଲେଷ୍ଟେରଲ୍, ଚର୍ବି ଜାତୀୟ ପଦାର୍ଥ ଓ ଶ୍ୱେତ ରକ୍ତ କଣିକା ଜମିଯାଆନ୍ତି । ଏହାକୁ ଆଥେରୋସ୍କ୍ଲେରୋଟିକ (Atherosclerotic plaque) ପ୍ଲେକ କହନ୍ତି । ଜମି ରହିଥିବା ଏହି ପ୍ଲେକ ସ୍ଥାନଚ୍ୟୁତ ହୋଇଗଲେ ସେହି ସ୍ଥାନଠାରୁ ଦୂରରେ ଥିବା ସରୁ ରକ୍ତ ନଳୀ ବନ୍ଦ ହୋଇଯାଏ । ଫଳ ସ୍ୱରୁପ ସେହି ସରୁ ରକ୍ତ ନଳୀ ସରବରାହ କରୁଥିବା ମାଂସପେଶୀ ଅମ୍ଳଜାନ ଅଭାବରୁ (Ischemia) ମରିଯାଆନ୍ତି ।
ଏହି ରୋଗର ମୂଖ୍ୟ ଲକ୍ଷଣ: ଅକସ୍ମାତ ତୀବ୍ର ଯନ୍ତ୍ରଣା ଛାତିରେ, ବାମ ବେକରେ ବା ବାମ ବାହୁରେ ଅନୁଭୁତ ହୁଏ । ଅଣନିଶ୍ୱାସୀ, ବାନ୍ତି ଲାଗିବା, ବାନ୍ତି କରିବା, ଝାଳ ବୋହିବା ଓ ଦୂର୍ଭ୍ୟାଗ୍ୟ ଅଦୃଷ୍ଟ ଭାବି ଉତ୍କଣ୍ଠିତ ହେବା ଏହି ରୋଗର ଅନ୍ୟ ଲକ୍ଷଣ ସମୂହ ଅଟେ[୧୭] । ମହିଳାମାନେ ପୁରୁଷମାନଙ୍କ ଅପେକ୍ଷା କମ ଅସୁବିଧା ଭୋଗନ୍ତି । ଏମାନେ ସାମାନ୍ୟ ଅଣନିଶ୍ୱସୀ, ବଦହଜମୀ, ଦୁର୍ବଳତା ଓ କ୍ଳାନ୍ତି ଅନୁଭବ କରନ୍ତି[୧୮] । ଅନେକ ରୋଗୀଙ୍କ ନିରବ ଲକ୍ଷଣ ହୁଏ, ଅର୍ଥାତ ଛାତି ଯନ୍ତ୍ରଣା ବା ଅନ୍ୟ କୌଣସି ଅସୁବିଧା ହୁଏ ନାହିଁ[୧୯] ।
ହୃତ୍ପିଣ୍ଡ ମାଂସପେଶୀର ଅବସ୍ଥା ନିର୍ଣ୍ଣୟ କରିବା ନିମନ୍ତେ ବିଭିନ୍ନ ପରୀକ୍ଷା ଯଥା ଇ.ସି.ଜି, ଇକୋକାର୍ଡିଓଗ୍ରାଫି, କାର୍ଡିଆକ ଏମ୍,ଆର,ଆଇ, ଓ କେତେକ ରକ୍ତ ପରୀକ୍ଷା ଆବଶ୍ୟକ ହୁଏ । ସାଧାରଣ ଭାବରେ ବ୍ଲଡ ମାର୍କର୍ (blood markers) ଯଥା କ୍ରିଏଟିନ୍ କାଇନେଜ୍ (creatine kinase-MB (CK-MB) fraction) ଏବଂ ଟ୍ରୋପୋନିନ୍ ସ୍ତର (the troponin levels) ନିର୍ଣ୍ଣୟ କରାଯାଏ । ଏହି ରୋଗ ସନ୍ଦେହ ହେଲେ ତୁରନ୍ତ ଅମ୍ଳଜାନ, ଆସ୍ପିରିନ୍ ଓ ଜିଭତଳ ନାଇଟ୍ରୋଗ୍ଲିସେରିନ୍ ଦରକାର ହୁଏ[୨୦]।
ଇ.ସି.ଜି.ରେ ଏସ୍.ଟି ତରଙ୍ଗ ଉଚ୍ଚରେ ଥିଲେ ଅଧିକାଂଶ କ୍ଷେତ୍ରରେ କରୋନାରୀ ଆଞ୍ଜିଓପ୍ଲାସ୍ଟି (PCI) ବା ଥ୍ରୋମ୍ବୋଲାଇସିସ୍[୨୧] ଚିକିତ୍ସା କରାଯାଉଛି । ଏସ୍.ଟି. ତରଙ୍ଗ ଉର୍ଦ୍ଧ୍ୱଗାମୀ ନ ଥିଲେ ଔଷଧ ଚିକିତ୍ସା କରାଯାଏ, କିନ୍ତୁ ଦରକାର ହେଲେ ଆଞ୍ଜିଓପ୍ଲାସ୍ଟି କରାଯାଏ[୨୨] । ବିଭିନ୍ନ ରକ୍ତ ନଳୀ ସରୁ ବା ବନ୍ଦ ହୋଇଥିଲେ ବାଇପାସ୍ (CABG) ଅପରେଶନ ଆବଶ୍ୟକ ହୁଏ, ଅଧିକ ଆବଶ୍ୟକ ହୁଏ ଯଦି ମଧୁମେହ ରୋଗ ଥାଏ[୨୩][୨୪] । ସାଂଘାତିକ ହୋଇଥିଲେ ପ୍ରଥମରୁ ସିଏବିଜି (CABG) ଅପରେଶନ କରାଯାଏ ନାହିଁ । ଯଦି ପିସିଆଇ (PCI) ଫେଲ ହୁଏ ବା କରିବା ଯୋଗ୍ୟ ନ ହୁଏ ତାହା ହେଲେ ସିଏବିଜି (CABG) କରାଯାଇପାରେଆଧାର ଭୁଲ: ଅବୈଧ <ref> ଟ୍ୟାଗ;
କୌଣସି ମଧ୍ୟ ବିଷୟବସ୍ତୁ ନଥିବା ଆଧାରର ଏକ ନାମ ଥିବା ଲୋଡ଼ା ।
ପୃଥିବୀରେ ୨୦୦୪ ମସିହାରେ ମୃତ୍ୟୁର ମୂଖ୍ୟ କାରଣ ରୂପେ 'ମାୟୋକାର୍ଡିଆଲ୍ ଇନଫାର୍କ୍ସନ୍ ଯୋଗୁ ଆଞ୍ଜିନା ଓ ହୃଦ୍ରୋଧ' ପରିଚିତ ଥିଲା[୨୫] । ଏହି ରୋଗର ସଙ୍କଟଜନକ ସହଗାମୀ ଅବସ୍ଥା ମଧ୍ୟରେ ଅନ୍ୟ ହୃଦ୍ରୋଗ, ଧୂମ୍ରପାନ, ବୃଦ୍ଧାବସ୍ଥା, ରକ୍ତରେ ଏଲ୍.ଡି.ଏଲ୍. ଓ ଟ୍ରାଇଗ୍ଲିସେରାଇଡ୍ ଅଧିକ ବା ଏଚ୍.ଡି.ଏଲ୍. କମ୍ ଥିଲେ, ମଧୁମେହ, ଉଚ୍ଚ ରକ୍ତଚାପ, ବ୍ୟାୟାମ ବିହୀନ ଅବସ୍ଥା, ପୃଥୁଳତା, ପୁରୁଣା ବୃକକ ରୋଗ, ଅତ୍ୟଧିକ ମଦ୍ୟପାନ, କୋକେନ ଭଳି ନିଷିଦ୍ଧ ଔଷଧ ସେବନ ଓ ଅତ୍ୟଧିକ ଚାପଗ୍ରସ୍ତ ଅନ୍ୟତମ[୨୬][୨୭][୨୮]
ବର୍ଗୀକରଣ
[ସମ୍ପାଦନା]ତୀବ୍ର ମାୟୋକାର୍ଡିଆଲ୍ ଇନ୍ଫାର୍କସନ୍ ନିଦାନ ଅନୁସାରେ ଦୁଇ ଭାଗରେ ବିଭକ୍ତ ।
- ଟ୍ରାନ୍ସମ୍ୟୁରାଲ: ବଡ଼ କରୋନାରୀ ଧମନୀରେ ଆଥେରୋସ୍କ୍ଲେରୋସିସ୍ ଥାଏ । ଏହାକୁ ପୁନଃ ବର୍ଗୀକରଣ କରାଯାଇ ସମ୍ମୁଖ, ପୃଷ୍ଠ, ତଳ ଭାଗ, ପାର୍ଶ୍ୱ ଓ ପରଦା (Septal) ନାମ କରଣ କରାଯାଇଥାଏ । ଟ୍ରାନ୍ସମ୍ୟୁରାଲରେ ଧମନୀ ସମ୍ପୁର୍ଣ୍ଣ ରୁପେ ବନ୍ଦ ହୋଇଯାଇ ଏହା ରକ୍ତ ସରବରାହ କରୁଥିବା ସକଳ ମାଂସପେଶୀ ନଷ୍ଟ କରିଦିଏ । ଇ.ସି.ଜି.ରେ ଏସ୍.ଟି ଉପରକୁ ଥାଏ ଓ କ୍ୟୁ ଦେଖାଯାଏ ।
- ସବଏଣ୍ଡୋକାର୍ଡିଆଲ୍: ବାମ ନିଳୟର ଅନ୍ତଃ ଆସ୍ତରଣ ପାର୍ଶ୍ୱବର୍ତ୍ତୀ ମାଂସପେଶୀ, ମଧ୍ୟ ପରଦା ଓ ପାପିଲାରି ପେଶୀ କ୍ଷତିଗ୍ରସ୍ତ ହୁଏ । ଇ.ସି.ଜି.ରେ ଏସ୍.ଟି ନିମ୍ନଗାମୀ ଦେଖାଯାଏ ।
ଇ.ସି.ଜି ପରିବର୍ତ୍ତନ ଅନୁସାରେ ଏସ୍.ଟି. ଉର୍ଦ୍ଧ୍ୱ ଏମ୍.ଆଇ (ST elevation MI ବା STEMI) ଓ ଏସ୍.ଟି. ଉର୍ଦ୍ଧ୍ୱ ଅନୁପସ୍ଥିତ ଏମ୍.ଆଇ (non-ST elevation MI ବା non-STEMI) । ୨୦୦୭ ମସିହାରେ ସର୍ବସମ୍ମତିକ୍ରମେ ମାୟୋକାର୍ଡିଆଲ୍ ଇନ୍ଫାର୍କସନକୁ ୫ ଭାଗରେ ବିଭକ୍ତ କରାଯାଇଛି ।
- ଟାଇପ ୧ - ସ୍ୱଳ୍ପ ରକ୍ତ ସଞ୍ଚାଳନ ଜନିତ ସ୍ୱତଃ ଇନ୍ଫାର୍କସନ୍ ।
- ଟାଇପ ୨ - ଅଧିକ ଅମ୍ଳଜାନ ଆବଶ୍ୟକତା ବା ସ୍ୱଳ୍ପ ଯୋଗାଣ ଯୋଗୁ ଇନ୍ଫାର୍କସନ୍ । ଏହା *କରୋନାରୀ ଧମନୀରେ ଏମ୍ବୋଲିଜ୍ମ୍, ଆରିଦ୍ମିଆ, ରକ୍ତହୀନତା, ଉଚ୍ଚ/ନିମ୍ନ ରକ୍ତଚାପ ବା *ସଙ୍କୋଚନ ଯୋଗୁ ହୁଏ ।
- ଟାଇପ ୩ - ଆଶାବିହୀନ ଅକସ୍ମାତ ହୃତ୍ପିଣ୍ଡ ମୃତ୍ୟୁ ।
- ଟାଇପ ୪ - ଆଞ୍ଜିଓପ୍ଲାସ୍ଟି ସହ
- ଟାଇପ ୪କ - ପି.ସି.ଆଇ. ସହିତ
- ଟାଇପ ୪ଖ - ସ୍ଟେନ୍ଟ୍ ଥ୍ରୋମ୍ବୋସିସ
- ଟାଇପ ୫ - ସି.ଏ.ବି.ଜି. ସହିତ ।
ଚିହ୍ନ ଓ ଲକ୍ଷଣ
[ସମ୍ପାଦନା]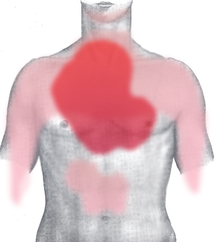

ଏହି ରୋଗରେ ସାଧାରଣତଃ ହଠାତ ଲକ୍ଷଣ ପ୍ରକାଶ ନ ପାଇ କିଛି ମିନିଟ ସମୟ ନିଏ ।[୨୯] ତୀବ୍ର୍ ମାୟୋକାର୍ଡିଆଲ୍ ଇନ୍ଫାର୍କ୍ସନ୍ରେ ଛାତି ଯନ୍ତ୍ରଣା ଏକ ପ୍ରମୁଖ ଲକ୍ଷଣ । ଛାତି ଚିପି ହେବା ଭଳି ଲାଗେ । ହୃତ୍ପିଣ୍ଡ ପେଶୀରେ ସ୍ୱଳ୍ପ ରକ୍ତ ପ୍ରବାହ ଜନିତ ଯନ୍ତ୍ରଣାକୁ ଆଞ୍ଜାଇନା (Angina pectoris) କୁହାଯାଏ । ବାମ ବାହୁ ଦିଗରେ ଯନ୍ତ୍ରଣା ପ୍ରବାହ ମାଡିଯାଏ । ଏହି ପ୍ରବାହ ବେକ, ମୂଖର ନିମ୍ନ ଭାଗ, ଉପର ପେଟ ଓ ପିଠିକୁ ମଧ୍ୟ ବ୍ୟାପି ପାରେ ।[୩୦] ଛାତି ଜଳା ପୋଡ଼ା ମଧ୍ୟ ହୋଇପାରେ । ହାତକୁ ମୁଠା କରି ରୋଗୀ ନିଜର ବକ୍ଷାସ୍ଥିକୁ ଚାପି ଧରିବା ଲକ୍ଷଣ ନିର୍ଣ୍ଣୟାତ୍ମକ ବୋଲି ଧରାଯାଉଥିଲା, କିନ୍ତୁ ଅନୁଧ୍ୟାନଦ୍ୱାରା ଏହା ସଠିକ ନୁହେଁ ବୋଲି ଜଣା ଯାଇଛି ।[୩୧]
ହୃତ୍ପିଣ୍ଡର ମାଂସପେଶୀ କ୍ଷତିଗ୍ରସ୍ତ ହେବା ଯୋଗୁ ବାମ ନିଳୟରୁ ରକ୍ତ ବାହାରି ପାରେ ନାହିଁ । ଏହାକୁ ବାମ ନିଳୟ ଫେଲ୍ୟୁଅର (left ventricular failure) କୁହାଯାଏ ଯାହା ଫଳରେ ଫୁସଫୁସ ଫୁଲି (oedema) ଯାଏ । ଏହାର ଅନ୍ୟ ଲକ୍ଷଣ ଗୁଡ଼ିକ: ଅତ୍ୟଧିକ ଝାଳ ବୋହିବା, ଦୂର୍ବଳ ଅନୁଭବ, ମୁଣ୍ଡ ହାଲୁକା ଲାଗିବା, ବାନ୍ତି ଲାଗିବା, ବାନ୍ତି କରିବା ଓ ଛାତି ଧଡ ଧଡ (Palpitation) ଲାଗିବା । ହୃତ୍ପିଣ୍ଡ ମାଂସପେଶୀରେ ରକ୍ତ ଅଭାବ ହେତୁ ସହାନୁଭୁତିକ ସ୍ନାୟୁ ଉତ୍ତେଜିତ ହୋଇ ଅତ୍ୟଧିକ କାଟେକୋଲାମିନ କ୍ଷରଣ କରନ୍ତି । ଏହି କାରଣ ଯୋଗୁ ଲକ୍ଷଣ ସବୁ ପ୍ରକାଶ ପାଏ ।[୩୨] ମସ୍ତିଷ୍କରେ ରକ୍ତ ଅଭାବ ଯୋଗୁ ସକ୍ ହୋଇ ରୋଗୀ ଚେତାଶୁନ୍ୟ ହୋଇଯାଏ, ହ୍ରୁତ୍ପିଣ୍ଡର କମ୍ପନ (Fibrillation) ହୋଇ ମୃତ୍ୟୁ ହୋଇପାରେ ।
ମହିଳା ଓ ବୟସାଧିକ୍ୟ ଲୋକମାନଙ୍କର ଭିନ୍ନ ପ୍ରକାର ଲକ୍ଷଣ ପ୍ରକାଶ ପାଏ ।[୩୩]
ମହିଳାମାନେ ଛୋଟ ଶ୍ୱାସ କ୍ରିୟା ହୁଏ, ଦୂର୍ବଳତା ଓ ଥକ୍କା ଅନୁଭବ ହୁଏ; ପ୍ରକୃତ ଲକ୍ଷଣ ପ୍ରକାଶ ପାଇବାର ୧ ମାସ ପୂର୍ବରୁ ଏହି ଲକ୍ଷଣ ଦେଖାଯାଇପାରେ । ମହିଳାଙ୍କର ପୁରୁଷଙ୍କ ଅପେକ୍ଷା ଅଳ୍ପ ଛାତି ଯନ୍ତ୍ରଣା ହୁଏ ।[୩୪]
ଏକ ଚତୁର୍ଥାଂଶ ମାୟୋକାର୍ଡିଆଲ୍ ଇନ୍ଫାର୍କସନ୍ ରୋଗରେ କୌଣସି ଲକ୍ଷଣ ପ୍ରକାଶ ପାଏ ନାହିଁ ।[୩୫][୪] ସମୟ କ୍ରମେ ଏହି ରୋଗଗୁଡ଼ିକ ଇ.ସି.ଜି., ଓ ରକ୍ତ ଏନ୍ଜାଇମ ପରୀକ୍ଷା କଲେ ଧରାପଡେ । ଏହି ନିରବ ଲକ୍ଷଣ ୨୨ରୁ ୬୪% ରୋଗୀଙ୍କର ହୁଏ ।[୪] ଏହା ନିରବ ଲକ୍ଷଣ ମୂଖ୍ୟତଃ ମଧୁମେହ ରୋଗୀଙ୍କର, ଅଧିକ ବୟସର ରୋଗୀଙ୍କର ଓ ହୃତ୍ପିଣ୍ଡ ପ୍ରତିରୋପିତ ହୋଇଥିବା ରୋଗୀଙ୍କର ଦେଖାଯାଏ । ଉଚ୍ଚ କଷ୍ଟ ସହନଶକ୍ତି ଓ ସ୍ନାୟୁ ଦୌର୍ବଲ୍ୟ ହେତୁ ମଧୁମେହ ରୋଗରେ ନିରବ ଲକ୍ଷଣ ପ୍ରକାଶ ପାଏ ।
ହଠାତ ହୃତ୍ପିଣ୍ଡକୁ ରକ୍ତ ସଞ୍ଚାଳନ ବନ୍ଦ ହୋଇଗଲେ ଯେଉଁ ଲକ୍ଷଣ ସମୂହ ପ୍ରକାଶ ପାଏ ସେମାନଙ୍କୁ ଆକ୍ୟୁଟ କରୋନାରୀ ସିଣ୍ଡ୍ରୋମ ନାମ ଦିଆଯାଏ ।
ଏକା ଭଳି ଲକ୍ଷଣ ପ୍ରକାଶ କରୁଥିବା ଅନ୍ୟ ରୋଗ ଗୁଡ଼ିକର ନାମ: ପଲ୍ମୋନାରି ଏମ୍ବୋଲିସ୍ମ (pulmonary embolism), ଆଓର୍ଟିକ ଡିସେକ୍ସନ (aortic dissection), ପେରିକାର୍ଡିଆଲ୍ ଇଫ୍ୟୁଜନ (pericardial effusion), ଟେନ୍ସନ ନେମୋଥୋରାକ୍ସ (tension pneumothorax) ଓ ଏସୋଫେଜିଆଲ୍ ରପ୍ଚର୍ (esophageal rupture).
କାରଣ
[ସମ୍ପାଦନା]ଦୈନନ୍ଦିନ କରୁଥିବା ବ୍ୟାୟାମ ବା ମାନସିକ ଚାପଠାରୁ ଅତ୍ୟଧିକ ବ୍ୟାୟାମ ବା ଅତ୍ୟଧିକ ଚାପ ହେଲେ ଇନ୍ଫାର୍କସନ ହୁଏ । ଏହି କାରଣ ଯୋଗୁ ନାଡି ଚାପ(ନାଡି ଚାପ ବା ପଲ୍ସ ପ୍ରେସର୍: ସିସ୍ଟୋଲିକ୍ ଓ ଡାୟାସ୍ଟୋଲିକ୍ ପ୍ରେସର ମଧ୍ୟରେ ଥିବା ପ୍ରଭେଦ ବା ଡିଫରେନ୍ସ)ଅତ୍ୟଧିକ ହେଲେ ରକ୍ତନଳୀ ପ୍ରସାରିତ ହୋଇଯାଏ, ଫଳତଃ ଆଥେରୋମାଟିକ ପ୍ଲେକ ସ୍ଥାନ ଚ୍ୟୁତ ହୋଇ ସରୁ ରକ୍ତ ନଳୀମାନଙ୍କରେ ରକ୍ତ ସଞ୍ଚାଳନ ବନ୍ଦ କରନ୍ତି ଓ ଇନ୍ଫାର୍କସନ୍ କରାନ୍ତି ।
ନିମୋନିଆ ଭଳି ସାଂଘାତିକ ସଂକ୍ରମଣ ହୃଦ୍ଘାତକୁ ଜନ୍ମ ଦେଇ ପାରେ । ପ୍ଲେକ୍ରେ ନିମୋନିଆ ଜୀବାଣୁ ଦେଖାଯାଉଥିବାରୁ କାଳେ ଏହି ଜୀବାଣୁ ହୃଦ୍ଘାତ ରୋଗରେ କୌଣସି ମତେ ସଂଶ୍ଳିଶ୍ଟ ଥିବ ଭାବି ଆଣ୍ଟିବାୟୋଟିକ୍ ଦିଆଯାଏ । କିନ୍ତୁ ଏହା ଦେବାଦ୍ୱାରା କିଛି ପରିବର୍ତ୍ତନ ଦେଖା ଯାଉନାହିଁ ।
ଏହି ରୋଗ ସକାଳ ୯ଟା ବେଳେ ଆକ୍ରମଣ କରୁଥିବାର ଦେଖାଯାଏ । ସଠିକ୍ ଭାବରେ ଏହାର କୌଣସି କାରଣ ନିର୍ଣ୍ଣୟ କରା ଯାଇନାହିଁ ।
ସଙ୍କଟଜନକ ପ୍ରତିନିଧି
[ସମ୍ପାଦନା]ଏଭଳି ଅନେକ ଅବସ୍ଥା ବା ପ୍ରତିନିଧି (Factors) ଅଛନ୍ତି ଯେଉଁମାନଙ୍କ ଉପସ୍ଥିତି ଯୋଗୁ ହୃଦ୍ଘାତ ସଂଘଟିତ ହୋଇପାରେ । ସେଗୁଡ଼ିକର ଚିଠା ତଳେ ଦିଆଗଲା ।
- ବୟସ
- ଲିଙ୍ଗ: ଋତୁ ରୋଧ ପୂର୍ବରୁ ମହିଳାମାନଙ୍କର ପୁରୁଷଙ୍କ ଅପେକ୍ଷା ଅଧିକ ହୃଦ୍ଘାତ ହୁଏ । କିନ୍ତୁ ଯେ ହେତୁ ମହିଳାମାନେ ପୁରୁଷଙ୍କ ଅପେକ୍ଷା ଅଧିକ ଦିନ ବଞ୍ଚନ୍ତି, ତେଣୁ ଏହି ରୋଗ ଯୋଗୁ ମହିଳା ମୃତ୍ୟୁ ସଂଖ୍ୟା ସାମାନ୍ୟ ଅଧିକ ଥାଏ ।
- ମଧୁମେହ, ଉଭୟ ଟାଇପ୍ ୧ ଓ ୨ ।
- ଉଚ୍ଚ ରକ୍ତ ଚାପ
- ଅତ୍ୟଧିକ କୋଲେସ୍ଟେରଲ୍ ବା ରକ୍ତରେ ଅସାଧାରଣ ଲିପିଡ୍ ସ୍ତର ।
- ଧୂମ୍ରପାନ: ନିଜେ ଧୂମପାନ ନ କଲେ ମଧ୍ୟ ଧୂମ୍ରପାନ କରୁଥିବା ବ୍ୟକ୍ତି ପାଖରେ ଥିଲେ ବି ସଙ୍କଟ ରହି ପାରିବ ।
- ଦୂଷିତ ବାୟୁ,କାର୍ବନ୍ ମୋନୋକ୍ସାଇଡ୍, ନାଇଟ୍ରୋଜେନ୍ ଅକ୍ସାଇଡ୍ ଓ ସଲ୍ଫର ଡାଇଅକ୍ସାଇଡ ସଂସ୍ପର୍ଶ । ଓଜୋନ୍ଦ୍ୱାରା ହୁଏ ନାହିଁ ।
- ପାରିବାରିକ ହୃଦ୍ଘାତ ଇତିହାସ ।
- ପୃଥୁଳକାୟ
- କର୍ମହୀନ ଜୀବନ
- ନିମ୍ନ ସାମାଜିକ/ଅର୍ଥନୈତିକ ଅବସ୍ଥା, ଅତ୍ୟଧିକ ଭାବାବେଗ, ବିବାହ ପୂର୍ବ ସହବାସ, ସ୍ୱଳ୍ପ ଆମଦାନୀ ଓ ସ୍ୱଳ୍ପ ଶିକ୍ଷା ଇତ୍ୟାଦି ।
- ମଦ୍ୟପାନ
- ଜନ୍ମ ନିରୋଧ ବଟିକା
ଶାରିରୀକ ନିଦାନ ତତ୍ତ୍ୱ
[ସମ୍ପାଦନା]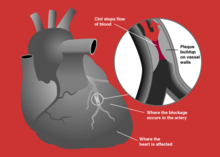

ସାଧାରଣତଃ କରୋନାରୀ ଧମନୀରେ କୋଲେଷ୍ଟେରଲ୍, ଚର୍ବି ଜାତୀୟ ପଦାର୍ଥ ଓ ଶ୍ୱେତ ରକ୍ତ କଣିକା ଜମିଯାଆନ୍ତି । ଏହାକୁ ଆଥେରୋସ୍କ୍ଲେରୋଟିକ ପ୍ଲେକ୍ କହନ୍ତି । ଏହି ପ୍ଲେକ୍ ବହୁତ ଧୀରେ ଧୀରେ ଗଠିତ ହୁଏ ଓ ବହୁତ ବର୍ଷ ଲାଗେ । ସମୟ କ୍ରମେ ଏହା ଉପରେ ଫାଇବର ଜମି ଯାଏ । ଏହି ପ୍ରକ୍ରିୟା ଫଳରେ ରକ୍ତ ନଳୀ ଭିତରର ବ୍ୟାସ କମି କମି ଯାଏ ଓ ନଳୀ ଛୋଟ ହୋଇଯାଏ । ଏହା ଦୃଢ଼ ସ୍ଥିର ବା ନିଶ୍ଚଳ ରହେ ନାହିଁ । ତାହା ସ୍ଥାନ ଚ୍ୟୁତ ହୋଇ ଗଲେ ତାହା ଉପରେ ରକ୍ତ ଜମାଟ (Thrombus) ବାନ୍ଧିଯାଏ । ଏହି ସ୍ଥାନ ଚ୍ୟୁତ ପ୍ଲେକ୍ ବୋହିଯାଇ ସରୁ ରକ୍ତ ନଳୀକୁ ବନ୍ଦ (block) କରିଦିଏ ଓ ଇନ୍ଫାର୍କ୍ସନ୍ ସୃଷ୍ଟି ହୁଏ ।
ସେହି ରକ୍ତ ନଳୀ ଯେଉଁ ମାଂସପେଶୀମାନଙ୍କୁ ରକ୍ତ ଯୋଗାଏ ସେମାନେ ଆଉ ରକ୍ତ ବା ଅମ୍ଳଜାନ ପାଇ ପାରନ୍ତି ନାହିଁ । ଏହି ପ୍ରକ୍ରିୟା ବହୁତ ସମୟ ଧରି ଲାଗି ରହିଲେ ଇସ୍କେମିକ୍ କାସ୍କେଡ୍ ସୃଷ୍ଟି ହୁଏ । ଏମାନଙ୍କର ମୃତ୍ୟୁ ହୁଏ ଯାହାକୁ ନେକ୍ରୋସିସ୍ କହନ୍ତି । ଏହି ତନ୍ତୁ ନଷ୍ଟ ହେବାରେ ଆପୋପ୍ଟୋସିସ୍ ନାମକ ଆଉ ଏକ ପ୍ରକ୍ରିୟା କାମ କରିବା ଜଣାଯାଉଛି ଯେଉଁଥିରେ କିଛି ଜୀବକୋଷ ଆପେ ଆପେ ମରିଯାଆନ୍ତି । ଏହି ମୃତ ତନ୍ତୁ ଉପରେ ଫାଇବର ଜମିଯାଇ ସ୍କାର ସୃଷ୍ଟି ହୁଏ । ଏଠାରେ ଉଲ୍ଲେଖଯୋଗ୍ୟ ଯେ ହୃତ୍ପିଣ୍ଡ କୋଷମାନଙ୍କର ପୁନଃ ସୃଷ୍ଟି ହୁଏ ନାହିଁ । ଏହି ସ୍କାର ଫଳରେ ହୃତପିଣ୍ଡର ଗତି ଅନିୟମିତ ହୋଇଯାଏ ଯାହାକୁ ଆରିଦ୍ମିଆ (Arrhythmia) କୁହାଯାଏ । ମାଂସପେଶୀର ମୋଟେଇ (Thickness) କମିଗଲେ ଏହା ଦୁର୍ବଳ ହୋଇଯାଏ ଓ ଆନ୍ୟୁରିଜ୍ମ (aneurism) ହୋଇ ଫାଟିଯିବା ସମ୍ଭାବନା ରହେ ।
ଆଘାତପ୍ରାପ୍ତ ମାଂସପେଶୀ ମାଧ୍ୟମରେ ବୈଦୁତିକ ତରଙ୍ଗ ଯାଇ ନ ପାରିବାରୁ ଅସମରୁପ (Assymetric) ତରଙ୍ଗ ପ୍ରବାହ ସୃଷ୍ଟି ହୁଏ । ଏହା ଫଳରେ ସାଂଘାତିକ ନିଳୟ ଆରିଦ୍ମିଆ ଘଟେ । ଏହା ଯୋଗୁ ମୃତ୍ୟୁ ହୋଇପାରେ । ଏହା ଛଡା ଉପଯୁକ୍ତ ପରିମାଣରେ ରକ୍ତ ଶରୀରକୁ ସରବରାହ ହୋଇ ନ ପାରିବାରୁ ହୃତ୍ପିଣ୍ଡ ଗତି ତୀବ୍ର (Tachycardia) ହୋଇଯାଏ ।
ହୃତ୍ପିଣ୍ଡର ସମ୍ଭାବ୍ୟ ଆରିଦ୍ମିଆକୁ ବନ୍ଦ କରିବା ନିମନ୍ତେ ଡିଫିବ୍ରିଲେଟର୍ ଯନ୍ତ୍ର ବ୍ୟବହାର କରାଯାଏ ।
ରୋଗ ନିର୍ଣ୍ଣୟ
[ସମ୍ପାଦନା]ରୋଗ ନିର୍ଣ୍ଣୟ ନିମନ୍ତେ ରୋଗୀର ଅଭିଯୋଗ, ତାହାର ଶାରୀରିକ ଅବସ୍ଥା, କରୋନାରୀ ଆଞ୍ଜିଓଗ୍ରାମ (Coronary angiogram) ଓ ବିଭିନ୍ନ ମାର୍କର ଆବଶ୍ୟକ ହୁଏ । ଇ.ସି.ଜି.ଦ୍ୱାରା କ୍ଷତିଗ୍ରସ୍ତ ସ୍ଥାନ ନିରୁପିତ ହୁଏ, କରୋନାରୀ ଆଞ୍ଜିଓଗ୍ରାମଦ୍ୱାରା ସରୁ ହୋଇଥିବା ଧମନୀ ସ୍ଥାନ ନିରୁପିତ ହୁଏ । କେତେକ ଇମେଜିଙ୍ଗ ପରୀକ୍ଷା ଯଥା: ସ୍ଟ୍ରେସ୍ ରେଡିଓନ୍ୟୁକ୍ଲାଇଡ୍ ମାୟୋକାର୍ଡିଆଲ୍ ପର୍ଫ୍ୟୁଜନ ଇମେଜ୍ ବା ସ୍ଟ୍ରେସ୍ ଇକୋକାର୍ଡିଓଗ୍ରାଫି ଭଲି ପରୀକ୍ଷା ରୋଗ ପ୍ରମାଣିତ କରେ କିନ୍ତୁ ଏହି ପରୀକ୍ଷା କେବଳ ଉଚ୍ଚ ସଙ୍କଟରେ ଥିବା ରୋଗୀଙ୍କର ବା ସଠିକ ଭାବେ ନିରୁପିତ ହୋଇ ନ ପାରୁଥିବା ସମୟରେ କରାଯାଏ ।
ଆଶୁ ଚିକିତ୍ସା ବିଭାଗରେ ଆନୁସଙ୍ଗିକ ଅବସ୍ଥା ନିରୁପଣ ନିମନ୍ତେ ଛାତି ଏକ୍ସ-ରେ, ଓ ବିଭିନ୍ନ ରକ୍ତ ପରୀକ୍ଷା କରାଯାଏ । କୋଣସି ଲୋକର ଯଦି ଇ.ସି.ଜି. ଠିକ ଅଛି ଓ ବ୍ୟାୟାମ କରିପାରୁଛି ତାହା ହେଲେ କୌଣସି ଇମେଜିଙ୍ଗର ଆବଶ୍ୟକତା ନାହିଁ । ନ୍ୟୁକ୍ଲିଆର୍ ମେଡିସିନରେ ଟେକ୍ନେସିୟମ ସେସ୍ଟାମିବି କିମ୍ବା ଥାଲିଅମ୍-୨୦୧କ୍ଲୋରାଇଡ ବ୍ୟବହାର କରି ସ୍ୱଳ୍ପ ରକ୍ତ ପ୍ରବାହ ସ୍ଥାନ ନିରୁପଣ କରାଯାଏ ।
ଡବ୍ଲ୍ୟୁ.ଏଚ୍.ଓ. ଅନୁସାରେ ହୃଦ୍ରୋଧ ନିର୍ଣ୍ଣୟ ନିମନ୍ତେ ନିମ୍ନଲିଖିତ ଆଧାର ଆବଶ୍ୟକ ।
- ସ୍ଥିରିକୃତ ଛାତି ଯନ୍ତ୍ରଣା ୨୦ ମିନିଟରୁ ଅଧିକ ହେଉଥିବ ।
- କ୍ରମିକ ଇ.ସି.ଜି.ରେ ଦ୍ରଷ୍ଟବ୍ୟ ପରିବର୍ତ୍ତନ ।
- କାର୍ଡିଆକ୍ ବାୟୋମାର୍କର- କ୍ରିଏଟିନ୍ କାଇନେଜ୍-ଏମ୍ ବି ଓ ଟ୍ରୋପୋନିନ୍ର ସ୍ତରର ଉତ୍ଥାନ/ପତନ
ରୋଗ ନିରୋଧ
[ସମ୍ପାଦନା]ବାରମ୍ବାର ହୃଦ୍ଘାତ ସଙ୍କଟକୁ ଏଡେଇବା ନିମନ୍ତେ ରକ୍ତଚାପ ସ୍ଥିର ରଖିବା, ନିଜର ଜୀବନ ଶୈଳୀ ବଦଳେଇବା, ଧୂମପାନ ନ କରିବା, ନିୟମିତ ବ୍ୟାୟାମ କରିବା, ଉପଯୁକ୍ତ ଖାଦ୍ୟ ଖାଇବା ମଦ୍ୟ ପାନ ନ କରିବା ଆବଶ୍ୟକ । କେତେଗୁଡିଏ ଦୀର୍ଘସ୍ଥାୟୀ ବ୍ୟବସ୍ଥା ତଳେ ଉଲ୍ଲେଖ କରାଗଲା ।
- ଆଣ୍ଟିପ୍ଲାଟେଲେଟ୍ ଚିକିତ୍ସା- ପ୍ଲେଟ ଛିଣ୍ଡିଯାଇ ବାରମ୍ବାର ହୃଦ୍ଘାତ ନ ହେବା ନିମନ୍ତେ ଆସ୍ପିରିନ ଓ କ୍ଲୋପିଡୋଗ୍ରେଲ୍ ଔଧଧ ଦୀର୍ଘ ଦିନ ଧରି ଖାଇବାକୁ ହୁଏ ।
- ବିଟା ବ୍ଲକର: ବାମ ନିଳୟ ଅସୁବିଧା ଥିଲେ ମେଟୋପ୍ରୋଲୋଲ୍ ବା କାର୍ଭେଡିଅଲ୍ ଚାଲୁ ରଖିବାକୁ ହୁଏ ।
- ମଧୁମେହ, ଉଚ୍ଚରକ୍ତ ଚାପ, ସମ୍ମୁଖ କାନ୍ଥରେ ଇନ୍ଫାର୍କସନ୍ ଥିଲେ ଏ.ସି.ଇ. ଇନ୍ହିବିଟର ଦିଆଯାଏ ।
- ଇନ୍ଫାର୍କସନ୍ ପରେ ସ୍ଟାଟିନ୍ ଥେରାପି ଦେଲେ ମୃତ୍ୟୁ ହାର କମିଯାଏ । ଏହି ପ୍ଲେକ୍କୁ ସ୍ଥିର ରଖେ ।
- ଏପ୍ଲେନେରୋନ୍ ଓ ସ୍ପାରିନୋଲାକ୍ଟୋନ ଦେଲେ ମୃତ୍ୟୁ ହାର କମିଯାଏ ।
- ଓମେଗା ୩ ଫ୍ୟାଟି ଏସିଡ୍ ଖାଇଲେ କରୋନାରୀ ହୃଦ୍ରୋଗ କମିଯାଏ । ଭେନ୍ଟ୍ରିକୁଲାର ଫିବ୍ରିଲେସନ କମି ଯାଏ ।
ହେପାରିନ ଗୋଟିଏ ଉପକାରୀ ଔଷଧ କିନ୍ତୁ ଏହା ରକ୍ତ ସ୍ରାବକାରୀ ଅଟେ ।
ଉପଚାର
[ସମ୍ପାଦନା]ହୃଦ୍ଘାତ ରୋଗ ତୁରନ୍ତ ଚିକିତ୍ସା ଆବଶ୍ୟକ କରେ । ଚିକିତ୍ସାର ମୂଳ ଲକ୍ଷ ହେଲା- ପାରୁ ପର୍ଯ୍ୟନ୍ତ ହୃତ୍ପିଣ୍ଡର ମାଂସପେଶୀ ନଷ୍ଟ ହେବାରୁ ରକ୍ଷା କର ଓ ଅଧିକ ଜଟୀଳତାରୁ ବଞ୍ଚାଅ । ଏହାକୁ ମନେ ରଖିବା ପାଇଁ ଗୋଟିଏ ସୁନ୍ଦର ବାକ୍ୟ ଅଛି: ସମୟ ହିଁ ମାଂସପେଶୀ । ଅମ୍ଳଜାନ, ଆସ୍ପିରିନ୍ ଓ ନାଇଟ୍ରୋଗ୍ଲିସେରିନ୍ ଔଷଧ ଦିଆଯାଏ । ନାଇଟ୍ରୋଗ୍ଲିସେରିନ୍ କାମ ନ କଲେ ମର୍ଫିନ ଦିଆଯାଏ କିନ୍ତୁ (NSTEMI) ଥିଲେ ମୃତ୍ୟୁ ହାର ବଢେ । ଅତ୍ୟଧିକ ଅମ୍ଳଜାନ ପ୍ରୟୋଗ କଲେ ମୃତ୍ୟୁ ହାର ବଢେ ଓ ନଷ୍ଟ ମାଂସପେଶୀର ଆକାର ବଢେ । (STEMI) ଥିଲେ ପି.ସି.ଆଇ.(P.C.I.)) ଓ ଫିବ୍ରିନୋଲାଇସିସ୍ କରାଯାଏ ।
ପୂର୍ବାନୁମାନ
[ସମ୍ପାଦନା]ଏହି ରୋଗର ପରବର୍ତ୍ତୀ ଅବସ୍ଥା ରୋଗୀର ସ୍ୱାସ୍ଥ୍ୟ, ହୃତପିଣ୍ଡ ପେଶି ନଷ୍ଟର ପରିମାଣ ଓ ଚିକିତ୍ସା ଉପରେ ନିର୍ଭର କରେ । ଆମେରିକାରେ ଚିକିତ୍ସାଳୟ ଅନୁସାରେ ୩୦ ଦିନ ମଧ୍ୟରେ ୧୬.୬%ରୁ ୨୪.୯% ମୃତ୍ୟୁ ମୁଖରେ ପତିତ ହୁଅନ୍ତି । ଉପଲବ୍ଧ ସୁବିଧା, କେତେ ଶୀଘ୍ର ଚିକିତ୍ସା କରାଯାଇଛି, କେତେ ପରିମାଣର ପେଶୀ ନଷ୍ଟ ହୋଇଛି ତାହାରି ଉପରେ ଫଳାଫଳ ନିର୍ଭର କରୁଛି ।
ଜଟିଳତା
[ସମ୍ପାଦନା]ଜଟିଳତା ସଙ୍ଗେ ସଙ୍ଗେ ହୋଇପାରେ ବା ଧୀରେ ଧୀରେ ହୋଇପାରେ । ତୀବ୍ର ଜଟିଳ ହେଲେ ହୃତ୍ପିଣ୍ଡ ରକ୍ତ ସଞ୍ଚାଳନ କରିପାରେ ନାହିଁ । ଆନ୍ୟୁରିଜ୍ମ୍(କାନ୍ଥ ଆଶିଂକ ଫୁଲିଯିବା), ମାଂସପେଶୀ ଫାଟିଯିବା, ମାଇଟ୍ରାଲ ଭଲ୍ଭଠାରେ ରକ୍ତ ପଛକୁ ଯିବା ଓ ଆରିଦ୍ମିଆ ହେବା ଇତ୍ୟାଦି ଜଟୀଳତା ପ୍ରାଣ ଘାତକ ହୁଏ ।
ଧିରେ ଧୀରେ ଜଟୀଳତା ମଧ୍ୟରେ ହୃଦ୍ରୋଧ, ନିଳୟ ଫିବ୍ରିଲାସନ୍ ଓ ସେକଣ୍ଡାରୀ ଇନ୍ଫାର୍କସନ୍ ହୁଏ ।
ଅନୁଶୀଳନ ବିଜ୍ଞାନ
[ସମ୍ପାଦନା]ସ୍ୱଳ୍ପରକ୍ତିମ ହୃତ୍ପିଣ୍ଡ ରୋଗ/ କରୋନାରୀ ଧମନୀ ରୋଗର ହୃଦ୍ମାଂସପେଶୀୟ ରକ୍ତରୋଧୀ ତନ୍ତୁକ୍ଷୟ ଏକ ପ୍ରଧାନ ଲକ୍ଷଣ । ୨୦୦୪ ମସିହାରେ ଡବ୍ଲ୍ୟୁ.ଏଚ.ଓ. ହିସାବ ଅନୁସାରେ ପୃଥିବୀର ସମୁଦାୟ ମୃତ୍ୟୁ ସଂଖ୍ୟାର ୧୨.୨% ଏହି ରୋଗ ଯୋଗୁ ହୁଏ,[୨୫] ବିଶେଷତଃ ଉଚ୍ଚ ଓ ମଧ୍ୟ ବର୍ଗ ଆୟକାରୀ ଲୋକମାନଙ୍କର । ନିମ୍ନ ଆୟକାରୀ ଲୋକଙ୍କର ନିମ୍ନ ଶ୍ୱାସ ସଂକ୍ରମଣ ଯୋଗୁ ହେଉଥିବା ମୃତ୍ୟୁ ସଂଖ୍ୟା ପରେ ଏହି ମୃତ୍ୟୁ ସଂଖ୍ୟା ଦେଖାଯାଏ । ପୃଥିବୀରେ ପ୍ରତି ବର୍ଷ ୩ ନିୟୁତ ଲୋକଙ୍କର (STEMI) ଓ ୪ ନିୟୁତ ଲୋକଙ୍କର (NSTEMI) ହୁଏ ।
ଉଚ୍ଚ ଆୟକାରୀ ଦେଶମାନଙ୍କରେ ଏହି ରୋଗ ଯୋଗୁ ମୃତ୍ୟୁ ସଂଖ୍ୟା କମିବାକୁ ଲାଗିଛି, ତଥାପି ପ୍ରତି ୩ ଜଣରେ ଜଣେ ହୃଦ୍ରୋଗ ଯୋଗୁ ମୃତ୍ୟୁ ବରଣ କରୁଛନ୍ତି । ଭାରତ ଭଳି ବିକାଶଶୀଳ ରାଷ୍ଟ୍ରମାନଙ୍କରେ ମୃତ୍ୟୁ ସଂଖ୍ୟାର ଏହା ଏକ ପ୍ରଧାନ କାରଣ ରୁପେ ବିବେଚିତ ହେଉଛି ।
ଆଇନଗତ
[ସମ୍ପାଦନା]ଆଘାତ ନିମନ୍ତେ ବୀମା ବ୍ୟବସ୍ଥା ଥାଏ । ଇନ୍ଫାର୍କସନ୍ ଏକ ରୋଗ, ଆଘାତ ନୁହେଁ, କିନ୍ତୁ କୌଣସି ପେଶାରେ ଅତ୍ୟଧିକ ଉତ୍ତେଜନା ବା ପରିଶ୍ରମ ସମ୍ଭାବନା ରହିଲେ ଏହି ରୋଗ ହୋଇପାରେ । ସେତେବେଳେ ଏହା ବୀମା ପରିସରକୁ ଆସେ ।
ଗବେଷଣା
[ସମ୍ପାଦନା]ଅଧୁନା ସ୍ଟେମ୍ ଜୀବକୋଷ ପଦ୍ଧତି ପ୍ରୟୋଗ କରି କ୍ଷତିଗ୍ରସ୍ତ ହୃତ୍ପିଣ୍ଡ ମାଂସପେଶୀକୁ ଭରଣା କରିବା ଚେଷ୍ଟା ଚାଲିଛି । ତେବେ ଏହା ପ୍ରାଥମିକ ଅବସ୍ଥାରେ ଅଛି ।
ଆଧାର
[ସମ୍ପାଦନା]- ↑ "What Are the Signs and Symptoms of Coronary Heart Disease?". www.nhlbi.nih.gov/. September 29, 2014. Retrieved 23 February 2015.
- ↑ ୨.୦ ୨.୧ ୨.୨ ୨.୩ ୨.୪ ୨.୫ Task Force on the management of ST-segment elevation acute myocardial infarction of the European Society of Cardiology, (ESC); Steg, PG; James, SK; Atar, D; Badano, LP; Blömstrom-Lundqvist, C; Borger, MA; Di Mario, C; Dickstein, K; Ducrocq, G; Fernandez-Aviles, F; Gershlick, AH; Giannuzzi, P; Halvorsen, S; Huber, K; Juni, P; Kastrati, A; Knuuti, J; Lenzen, MJ; Mahaffey, KW; Valgimigli, M; van 't Hof, A; Widimsky, P; Zahger, D (October 2012). "ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation". European heart journal. 33 (20): 2569–619. doi:10.1093/eurheartj/ehs215. PMID 22922416.
- ↑ Coventry, LL; Finn, J; Bremner, AP (2011). "Sex differences in symptom presentation in acute myocardial infarction: a systematic review and meta-analysis". Heart & lung : the journal of critical care. 40 (6): 477–91. doi:10.1016/j.hrtlng.2011.05.001. PMID 22000678.
- ↑ ୪.୦ ୪.୧ ୪.୨ Valensi P, Lorgis L, Cottin Y; Lorgis; Cottin (March 2011). "Prevalence, incidence, predictive factors and prognosis of silent myocardial infarction: a review of the literature". Arch Cardiovasc Dis. 104 (3): 178–88. doi:10.1016/j.acvd.2010.11.013. PMID 21497307.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ୫.୦ ୫.୧ ୫.୨ ୫.୩ "What Is a Heart Attack?". www.nhlbi.nih.gov/. December 17, 2013. Retrieved 24 February 2015.
- ↑ "Heart Attack or Sudden Cardiac Arrest: How Are They Different?". www.heart.org/. Jul 30, 2014. Retrieved 24 February 2015.
- ↑ Mehta, PK; Wei, J; Wenger, NK (16 October 2014). "Ischemic heart disease in women: A focus on risk factors". Trends in Cardiovascular Medicine. 25 (2): 140–151. doi:10.1016/j.tcm.2014.10.005. PMID 25453985.
- ↑ Mendis, Shanthi; Puska,, Pekka; Norrving, Bo (2011). Global atlas on cardiovascular disease prevention and control (PDF) (1st ed.). Geneva: World Health Organization in collaboration with the World Heart Federation and the World Stroke Organization. pp. 3–18. ISBN 9789241564373. Archived from the original (PDF) on 2014-08-17. Retrieved 2015-07-13.
{{cite book}}: CS1 maint: extra punctuation (link) - ↑ "What Causes a Heart Attack?". www.nhlbi.nih.gov. December 17, 2013. Retrieved 24 February 2015.
- ↑ Devlin, RJ; Henry, JA (2008). "Clinical review: Major consequences of illicit drug consumption". Critical care (London, England). 12 (1): 202. doi:10.1186/cc6166. PMC 2374627. PMID 18279535.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ↑ ୧୧.୦ ୧୧.୧ "How Is a Heart Attack Diagnosed?". www.nhlbi.nih.gov/. December 17, 2013. Retrieved 24 February 2015.
- ↑ ୧୨.୦ ୧୨.୧ ୧୨.୨ ୧୨.୩ O'Connor, RE; Brady, W; Brooks, SC; Diercks, D; Egan, J; Ghaemmaghami, C; Menon, V; O'Neil, BJ; Travers, AH; Yannopoulos, D (2 November 2010). "Part 10: acute coronary syndromes: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. 122 (18 Suppl 3): S787-817. doi:10.1161/CIRCULATIONAHA.110.971028. PMID 20956226.
- ↑ Hamm CW, Bassand JP, Agewall S, Bax J, Boersma E, Bueno H, Caso P, Dudek D, Gielen S, Huber K, Ohman M, Petrie MC, Sonntag F, Uva MS, Storey RF, Wijns W, Zahger D (December 2011). "ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC)". Eur. Heart J. 32 (23): 2999–3054. doi:10.1093/eurheartj/ehr236. PMID 21873419.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ White HD, Chew DP; Chew (August 2008). "Acute myocardial infarction". Lancet. 372 (9638): 570–84. doi:10.1016/S0140-6736(08)61237-4. PMID 18707987.
- ↑ O'Gara PT, Kushner FG, Ascheim DD, Casey DE, Chung MK, de Lemos JA, Ettinger SM, Fang JC, Fesmire FM, Franklin BA, Granger CB, Krumholz HM, Linderbaum JA, Morrow DA, Newby LK, Ornato JP, Ou N, Radford MJ, Tamis-Holland JE, Tommaso CL, Tracy CM, Woo YJ, Zhao DX, Anderson JL, Jacobs AK, Halperin JL, Albert NM, Brindis RG, Creager MA, DeMets D, Guyton RA, Hochman JS, Kovacs RJ, Kushner FG, Ohman EM, Stevenson WG, Yancy CW (Jan 29, 2013). "2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines". Circulation. 127 (4): e362–425. doi:10.1161/CIR.0b013e3182742cf6. PMID 23247304.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Moran, AE; Forouzanfar, MH; Roth, GA; Mensah, GA; Ezzati, M; Flaxman, A; Murray, CJ; Naghavi, M (8 April 2014). "The global burden of ischemic heart disease in 1990 and 2010: the Global Burden of Disease 2010 study". Circulation. 129 (14): 1493–501. doi:10.1161/circulationaha.113.004046. PMID 24573351.
- ↑ Mallinson, T (2010). "Myocardial Infarction". Focus on First Aid (15): 15. Retrieved 2010-06-08.
- ↑ Kosuge, M; Kimura K, Ishikawa T; et al. (March 2006). "Differences between men and women in terms of clinical features of ST-segment elevation acute myocardial infarction". Circulation Journal. 70 (3): 222–6. doi:10.1253/circj.70.222. PMID 16501283. Archived from the original on 2009-01-13. Retrieved 2008-05-31.
- ↑ Valensi P, Lorgis L, Cottin Y (2011). "Prevalence, incidence, predictive factors and prognosis of silent myocardial infarction: a review of the literature". Arch Cardiovasc Dis. 104 (3): 178–88. doi:10.1016/j.acvd.2010.11.013. PMID 21497307.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Erhardt L, Herlitz J, Bossaert L,; et al. (2002). "Task force on the management of chest pain" (PDF). Eur. Heart J. 23 (15): 1153–76. doi:10.1053/euhj.2002.3194. PMID 12206127.
{{cite journal}}: CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ Roe MT, Messenger JC, Weintraub WS,; et al. (2010). "Treatments, trends, and outcomes of acute myocardial infarction and percutaneous coronary intervention". J. Am. Coll. Cardiol. 56 (4): 254–63. doi:10.1016/j.jacc.2010.05.008. PMID 20633817.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ O'Connor RE, Brady W, Brooks SC,; et al. (2010). "Part 10: acute coronary syndromes: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. 122 (18 Suppl 3): S787–817. doi:10.1161/CIRCULATIONAHA.110.971028. PMID 20956226.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ Van de Werf F, Bax J, Betriu A,; et al. (2008). "Management of acute myocardial infarction in patients presenting with persistent ST-segment elevation: the Task Force on the Management of ST-Segment Elevation Acute Myocardial Infarction of the European Society of Cardiology". Eur. Heart J. 29 (23): 2909–45. doi:10.1093/eurheartj/ehn416. PMID 19004841.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ Hamm CW, Bassand JP, Agewall S,; et al. (2011). "ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes ([[:en:ACS|]]) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology ([[:en:ESC|]])". Eur. Heart J. 32 (23): 2999–3054. doi:10.1093/eurheartj/ehr236. PMID 21873419.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ ୨୫.୦ ୨୫.୧ World Health Organization (2008). The Global Burden of Disease: 2004 Update. Geneva: World Health Organization. ISBN 92-4-156371-0.
- ↑ Graham I, Atar D, Borch-Johnsen K,; et al. (2007). "European guidelines on cardiovascular disease prevention in clinical practice: executive summary: Fourth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (Constituted by representatives of nine societies and by invited experts)". Eur. Heart J. 28 (19): 2375–414. doi:10.1093/eurheartj/ehm316. PMID 17726041.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ Steptoe A, Kivimäki M (2012). "Stress and cardiovascular disease". Nat Rev Cardiol. 9 (6): 360–70. doi:10.1038/nrcardio.2012.45. PMID 22473079.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Devlin RJ, Henry JA (2008). "Clinical review: Major consequences of illicit drug consumption". Crit Care. 12 (1): 202. doi:10.1186/cc6166. PMC 2374627. PMID 18279535.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ↑ National Heart, Lung and Blood Institute. Heart Attack Warning Signs. Retrieved November 22, 2006.
- ↑ Berger JP, Buclin T, Haller E, Van Melle G, Yersin B (1990). "Right arm involvement and pain extension can help to differentiate coronary diseases from chest pain of other origin: a prospective emergency ward study of 278 consecutive patients admitted for chest pain". J. Intern. Med. 227 (3): 165–72. doi:10.1111/j.1365-2796.1990.tb00138.x. PMID 2313224.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Marcus GM, Cohen J, Varosy PD,; et al. (2007). "The utility of gestures in patients with chest discomfort". Am. J. Med. 120 (1): 83–9. doi:10.1016/j.amjmed.2006.05.045. PMID 17208083.
{{cite journal}}: CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ Little RA, Frayn KN, Randall PE,; et al. (1986). "Plasma catecholamines in the acute phase of the response to myocardial infarction". Arch Emerg Med. 3 (1): 20–7. PMC 1285314. PMID 3524599.
{{cite journal}}: CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link) - ↑ Canto JG, Goldberg RJ, Hand MM, Bonow RO, Sopko G, Pepine CJ, Long T (December 2007). "Symptom presentation of women with acute coronary syndromes: myth vs reality". Arch. Intern. Med. 167 (22): 2405–13. doi:10.1001/archinte.167.22.2405. PMID 18071161.
- ↑ McSweeney JC, Cody M, O'Sullivan P, Elberson K, Moser DK, Garvin BJ (2003). "Women's early warning symptoms of acute myocardial infarction". Circulation. 108 (21): 2619–23. doi:10.1161/01.CIR.0000097116.29625.7C. PMID 14597589.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Kannel WB. (1986). "Silent myocardial ischemia and infarction: insights from the Framingham Study". Cardiol Clin. 4 (4): 583–91. PMID 3779719.
ବାହାର ଲିଙ୍କ
[ସମ୍ପାଦନା]| ହୃଦ୍ଘାତ ବାବଦରେ ଉଇକିମିଡ଼ିଆର ସହଯୋଗୀ ପ୍ରକଳ୍ପଗୁଡ଼ିକରୁ ଅଧିକ ଜାଣନ୍ତୁ: | |
| ଉଇକିଅଭିଧାନରେ ଶବ୍ଦାର୍ଥମାନ ଖୋଜନ୍ତୁ | |
| କମନ୍ସରେ ଛବି ଓ ମିଡ଼ିଆସବୁ ଖୋଜନ୍ତୁ | |
| ଉଇକିମହାବିହାରରେ ଶିକ୍ଷଣ ଆଧାରମାନ ଖୋଜନ୍ତୁ | |
| ଉଇକିସମ୍ବାଦରେ ସମ୍ବାଦ ଲେଖାମାନ ଖୋଜନ୍ତୁ | |
| ଉଇକିକଥାରୁ ଢଗଢମାଳି ଓ କଥାମାନ | |
| ଉଇକିଉତ୍ସରୁ ମୂଳାଧାର ଲେଖାମାନ | |
| ଉଇକିପୋଥିରେ ପଢ଼ାବହିମାନ | |
- Cardiac disorders – Open Directory Project Archived 2013-03-28 at the Wayback Machine.
- American Heart Association's Heart Attack web site — Information and resources for preventing, recognizing and treating a heart attack.
- TIMI Score for UA/NSTEMI and STEMI
- HEART Score for Major Cardiac Events
