ମେନିଞ୍ଜାଇଟିସ୍
| ମେନିଞ୍ଜାଇଟିସ୍ | |
|---|---|
 ମସ୍ତିଷ୍କ ଓ ମେରୁ ଦଣ୍ଡର ଆବରଣ: ଡୁରା ମ୍ୟାଟର, ଆରାକନଏଡ୍ ମ୍ୟାଟର ଓ ପିଆ ମ୍ୟାଟର | |
| ବିଭାଗ | neurology[*], ସଂକ୍ରାମକ ରୋଗ[*] |
| ଆଇସିଡ଼ି-୧୦ | G00.–G03. |
| ଆଇସିଡ଼ି-୯-ସିଏମ୍ | 320–322 |
| ରୋଗ ଡାଟାବେସ | 22543 |
| ମେଡ଼ିସିନ-ପ୍ଲସ | 000680 |
| ଇ-ମେଡ଼ିସିନ | med/2613 emerg/309 emerg/390 |
| Patient UK | ମେନିଞ୍ଜାଇଟିସ୍ |
| MeSH | D008581 |
ମେନିଞ୍ଜାଇଟିସ ଏକ ରୋଗ ଯାହା ମସ୍ତିଷ୍କ ଓ ମେରୁଦଣ୍ଡର ସୁରକ୍ଷାକାରୀ ଆବରଣ ମେନିଞ୍ଜେସର ପ୍ରଦାହକୁ କୁହାଯାଏ ।[୧] ଜ୍ୱର, ମୁଣ୍ଡବଥା ଓ ଦୃଢ଼଼ ବେକ ଆଦି ଲକ୍ଷଣ ଏହି ରୋଗରେ ଦେଖାଯାଏ । ଅନ୍ୟାନ୍ୟ ଲକ୍ଷଣ ମଧ୍ୟରେ ଦ୍ୱନ୍ଦ୍ୱ ଓ ପରିବର୍ତ୍ତିତ ଚେତନା, ବାନ୍ତି ଓ ଆଲୋକ ଭୀତି ବା ଶବ୍ଦ ଭୀତି ମଧ୍ୟ ପ୍ରକାଶ ପାଏ । ଅଳ୍ପ ବୟସ୍କ ପିଲାମାନଙ୍କର ଅନିର୍ଦ୍ଦିଷ୍ଟ ଲକ୍ଷଣ ଯେପରିକି ଚିଡ଼ିଚିଡ଼ା ଭାବ, ଢୁଳ ଲାଗିବା ଓ କମ୍ ଖାଇବା ଆଦି ଦେଖାଯାଏ ।[୨] ମେନିଙ୍ଗୋକୋକାଲ ମେନିଞ୍ଜାଇଟିସ ହୋଇଥିଲେ ଏକ ନିର୍ଦ୍ଦିଷ୍ଟ ଧରଣର ରାସ୍ ଦେଖାଯାଏ । [୧][୩]
ଭୁତାଣୁ, ଜୀବାଣୁ, କେତେକ ଅଣୁଜୀବ ଓ ଅଳ୍ପ କେତେକ ଔଷଧର ପ୍ରତିକ୍ରିୟା ଯୋଗୁ ଏହି ପ୍ରଦାହ ହୁଏ ।[୪] ମସ୍ତିଷ୍କ ଓ ମେରୁଦଣ୍ଡର ଅତି ପାଖରେ ହେଉଥିବାରୁ ଏହି ମେନିଞ୍ଜାଇଟିସ ପ୍ରଦାହ ରୋଗ ପ୍ରାଣ ଘାତକ ହୋଇପାରେ, ତେଣୁ ଏହି ରୋଗକୁ ଆପାତ ସ୍ଥିତି ବା ମେଡିକାଲ ଏମର୍ଜେନ୍ସି ହିସାବରେ ଗଣନା କରାଯାଏ ।[୧][୫] କଟିବେଧନ ବା ଲମ୍ବର୍ପଙ୍କଚର୍ଦ୍ୱାରା ଏହି ରୋଗ ନିର୍ଣ୍ଣୟ କରାଯାଏ ବା ତ୍ୟାଗ କରାଯାଏ ।[୨] ଏହି ପଦ୍ଧତି ଅନୁସାରେ କଟିର ପୃଷ୍ଠ ଭାଗରେ ଥିବା ଦୁଇ ମେରୁ ହାଡ ମଧ୍ୟ ଦେଇ ଗୋଟିଏ ଲମ୍ବା ଇଞ୍ଜେକ୍ସନ ଛୁଞ୍ଚି ମେରୁ କେନାଲ ମଧ୍ୟକୁ ପ୍ରବେଶ କରେଇ ସେଠାରେ ଥିବା ତରଳ ପଦାର୍ଥ ଟାଣି ଅଣାଯାଏ । ଏହି ତରଳ ପଦାର୍ଥକୁ ମସ୍ତିଷ୍କ ମେରୁଦଣ୍ଡୀୟ ତରଳ ପଦାର୍ଥ (Cerebro spinal fluid/CSF) କୁହାଯାଏ । ଏହି ସି.ଏସ୍.ଫ୍.କୁ ଅଣୁବୀକ୍ଷଣ ଯନ୍ତ୍ର ମାଧ୍ୟମରେ ପରୀକ୍ଷା କରି ମେନିଞ୍ଜାଇଟିସ୍ ନିର୍ଣ୍ଣୟ କରାଯାଏ ।[୫]
କେତେକ ଧରଣର ମେନିଞ୍ଜାଇଟିସ ରୋଗକୁ ମେନିଙ୍ଗୋକୋକାଲ, ଗାଲୁଆ, ନିମୋକୋକାଲ, ଓ ଏଚଆଇବି ଟିକା ସାହାଯ୍ୟରେ ପ୍ରତିରୋଧ କରିବା ସମ୍ଭବ ।[୧] କେତେକ ମେନିଞ୍ଜାଇଟିସ ରୋଗ ନିମନ୍ତେ ଆଣ୍ଟିବାୟୋଟିକ ଦେଲେ ଉପକାର ମିଳେ ।[୨] ତୀବ୍ର ମେନିଞ୍ଜାଇଟିସ ରୋଗ ହେଲେ ତୁରନ୍ତ ଆଣ୍ଟିବାୟୋଟି ଓ ବେଳେବେଳେ ଭୁତାଣୁରୋଧୀ ଔଷଧ ଦିଆଯାଏ ।[୨][୬] ଅତ୍ୟଧିକ ପ୍ରଦାହ ନିୟନ୍ତ୍ରଣ କରିବା ନିମନ୍ତେ କର୍ଟିକୋସ୍ଟିରଏଡ ଦିଆଯାଏ ।[୩][୫] ଏହି ରୋଗ ହେବା ଯୋଗୁ ସାଂଘାତିକ ଦୀର୍ଘକାଳୀନ ଫଳାଫଳ ମିଳିପାରେ ଯଥା:- କାଲାଦୋଷ, ଏପିଲେପ୍ସି, ହାଇଡ୍ରୋସେଫାଲସ ବା ବୋଧଶକ୍ତି ଅଭାବ ହୋଇପାରେ ।[୧][୩]
ସନ ୨୦୧୩ରେ ପ୍ରାୟ ୧୬ ନିୟୁତ ଲୋକଙ୍କୁ ମେନିଞ୍ଜାଇଟିସ ହୋଇଥିଲା ।[୭] ଏହି ରୋଗରେ ମୃତ୍ୟୁ ସଂଖ୍ୟା ସନ ୧୯୯୦ରେ ୪୬୪,୦୦୦ରୁ କମି ସନ ୨୦୧୩ରେ ୩୦୩,୦୦୦ ହୋଇଥିଲା ।[୮] ଉପଯୁକ୍ତ ଚିକିତ୍ସା ଉପଲବ୍ଧ ହେତୁ ଜୀବାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ ମୃତ୍ୟୁ ୧୫%ରୁ କମ୍ ହେଉଛି ।[୨] ପ୍ରତିବର୍ଷ ଡିସେମ୍ବରରୁ ଜୁନ ମଧ୍ୟରେ ସବ୍-ସାହାରା ଆଫ୍ରିକାରେ ମେନିଞ୍ଜାଇଟିସ ହେଉଥିବାରୁ ଏହି ଜାଗାକୁ ମେନିଞ୍ଜାଇଟିସ ବେଲ୍ଟ କୁହାଯାଏ ।[୯] ପୃଥିବୀର ଅନ୍ୟ କେତେକ ସ୍ଥାନରେ ଏହି ରୋଗ ବ୍ୟାପକ ହୋଇପାରେ ।[୯] ମେନିଞ୍ଜାଇଟିସ ଶବ୍ଦଟି ପୁରାତନ ଗ୍ରୀକ ଭାଷାର μῆνιγξ méninx ଶବ୍ଦର ଅର୍ଥ "ଆବରଣ" ଓ ମେଡିକାଲ ଶବ୍ଦ -ଆଇଟିସ ଅର୍ଥ "ପ୍ରଦାହ"କୁ ବୁଝାଏ ।[୧୦][୧୧]
ଚିହ୍ନ ଓ ଲକ୍ଷଣ
[ସମ୍ପାଦନା]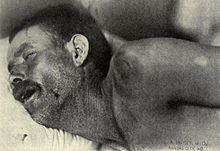
ବୟସ୍କମାନଙ୍କର ମେନିଞ୍ଜାଇଟିସ୍ ହେଲେ ସାଧାରଣତଃ ଜୀବାଣୁ ଜନିତ ହୋଇଥିଲେ ୯୦% ରୋଗୀଙ୍କର ମୁଣ୍ଡ ବଥା ହୁଏ ଓ ପରେ ପରେ ବେକ ଦୃଢ଼ ହୋଇଯିବାରୁ ହଲ ଚଲ କରି ହୁଏ ନାହିଁ ବା ଆଗକୁ ବଙ୍କେଇ ହୁଏ ନାହି ।[୧୨] ଏହି ରୋଗର ତିନୋଟି ନିର୍ଣ୍ଣୟକାରୀ ଲକ୍ଷଣ ହେଲା. ଦୃଢ଼ ବେକ, ହଠାତ ଉଚ୍ଚମାନର ଜର ଓ ମାନସିକ ସ୍ଥିତିର ପରିବର୍ତ୍ତନ, କିନ୍ତୁ ମାତ୍ର ୪୪-୪୬% ଜୀବାଣୁ ଜନିତ ରୋଗରେ ଏହା ଉପସ୍ଥିତ ରହେ । ଏହି ତିନୋଟି ଲକ୍ଷଣ ମଧ୍ୟରୁ ଗୋଟିଏ ବି ନ ଥିଲେ ମେନିଞ୍ଜାଇଟିସ ହେବା ସମ୍ଭାବନା ରହେନାହିଁ । ଆଲୋକ ଅସହନଶୀଳତା (Photophobia), ଉଚ୍ଚ ଧ୍ୱନୀ ଅସହନଶୀଳତା (Phonophobia) ଲକ୍ଷଣ ମଧ୍ୟ ପ୍ରକାଶ ପାଏ । ଛୋଟ ପିଲାମାନଙ୍କର ଚିଡି ଚିଡି ହୁଅନ୍ତି ଓ ଅସୁସ୍ଥ ଦେଖାଯାଆନ୍ତି ଓ ଉପରୋକ୍ତ ଲକ୍ଷଣମାନ ପ୍ରକାଶ ପାଏ ନାହିଁ ।[୧] ଛ ଅ ବର୍ଷରୁ କମ ପିଲାମାନଙ୍କର ଫୋନ୍ଟାନେଲେ (Fontanelle)ବା ମୁଣ୍ଡ ଉପରେ ଥିବା ନରମ ଅଂଶ ଫୁଲି ରହେ । ପିଲାମାନଙ୍କର ଗୋଡରେ ଯନ୍ତ୍ରଣା ହୁଏ, ହାତ ଗୋଡ ଥଣ୍ଡା ଲାଗେ ଓ ଚର୍ମ ରଙ୍ଗ ବଦଳି ଯାଏ ।[୧୩][୧୪]
୭୦% ଜୀବାଣୁ ଜନିତ ମନିଞ୍ଜାଇଟିସ୍ ରୋଗରେ ବେକ ଦୃଢ଼ ହୋଇଯାଏ । ମେନିଞ୍ଜେସ୍ ସଂକ୍ରମିତ ହୋଇଥିବା ଅନ୍ୟ ଲକ୍ଷଣମାନଙ୍କ ମଧ୍ୟରେ ଯୁକ୍ତାତ୍ମକ କେର୍ନିଗ ଚିହ୍ନ (Kernig's sign) ଓ ବ୍ରୁଡ୍ଜିନ୍ସ୍କି ଚିହ୍ନ (Brudziński sign) ଅନ୍ୟତମ । କେର୍ନିଗ ଚିହ୍ନ: ରୋଗୀକୁ ଉପରକୁ ମୁହଁ କରି ଶୁଆଇ ଦିଆଯାଏ । ତାହାର ହିପ୍ ଗଣ୍ଠି ଓ ଆଣ୍ଠୁ ଗଣ୍ଠିକୁ ୯୦୦ ଭାଙ୍ଗି ରଖି ଗୋଡକୁ ଧୀରେ ଧୀରେ ସିଧା କରି ଜଙ୍ଘ ସହ ସରଳ ରେଖାରେ ରଖିବାକୁ ଚେଷ୍ଟା କରାଯାଏ । ଏହି କାମ କଲାବେଳେ ଯଦି ରୋଗୀକୁ କଷ୍ଟ ହୁଏ ତେବେ ଏହି ପରୀକ୍ଷା ଯୁକ୍ତାତ୍ମକ ବୋଲି ଧରାଯାଏ । ରୋଗୀର ବେକକୁ ଆଗକୁ ଭାଙ୍ଗିଲେ/ କୁଞ୍ଚନ କଲେ ଯଦି ଅନିଚ୍ଛା ପୂର୍ବକ ତାହାର ହିପ୍ ଓ ଆଣ୍ଠୁ ଗଣ୍ଠି କୁଞ୍ଚନ ହୁଏ, ତେବେ ଏହା ବ୍ରୁଡ୍ଜିନ୍ସ୍କି ଚିହ୍ନ ଯୁକ୍ତାତ୍ମକ ବୋଲି ଧରାଯାଏ । ଏହି ପରୀକ୍ଷା ଦ୍ୱୟ ବହୁଳ ଭାବେ ବ୍ୟବହୃତ ହେଉଥିଲେ ମଧ୍ୟ ଏହାର ଫଳାଫଳ ସୀମିତ ।[୧୫] ସୀମିତ ହେଲେ ମଧ୍ୟ ଏହି ପରୀକ୍ଷା ଉପକାରୀ କାରଣ ଅନ୍ୟ ରୋଗରେ ଏହା କ୍ୱଚିତ ଯୁକ୍ତାତ୍ମକ ହୁଏ ।
ନାଇସେରିଆ ମେନିଞ୍ଜାଇଟିଡିସ୍ ଜୀବାଣୁଦ୍ୱାରା ମେନିଙ୍ଗୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ । ଏହି ରୋଗରେ ପ୍ରାୟ ୩ ମି.ମି ଆକାରର ଇଷତ୍ ଲାଲ ବା ପର୍ପ୍ଲ ରଙ୍ଗର ଅନିୟମିତ ଦାଗ ସାରା ଦେହରେ, ନିମ୍ନ ଅବୟବରେ, ଶ୍ଳେଷ୍ମ ଝିଲ୍ଲୀରେ, କଞ୍ଜକ୍ଟାଇଭାରେ, ବେଳେ ବେଳେ ହାତ ଓ ପାଦରେ ଶୀଘ୍ର ମାଡିଯାଏ ଓ ଏହା ଅନ୍ୟାନ୍ୟ ଲକ୍ଷଣ ପ୍ରକାଶ ପାଇବା ପୂର୍ବରୁ ଦେଖାଯାଏ । ଏହି ଦାଗ ଗୁଡିକୁ ରାସ୍ କହନ୍ତି । ଏହି ଦାଗକୁ ଚିପି ଧରିଲେ ରଙ୍ଗ ଲିଭିଯାଏ ନାହିଁ ।
ଶୀଘ୍ର ହେଉଥିବା ଜଟିଳତା
[ସମ୍ପାଦନା]
ଏହି ରୋଗ ଯୋଗୁ ଦେହରେ ପୂଜ ସୃଷ୍ଟି, ନିମ୍ନ ରକ୍ତ ଚାପ, ଦୃତ ହୃତ୍ପିଣ୍ଡ ଗତି, ଅଧିକ ଉତ୍ତାପ/ ଅତି ନିମ୍ନ ଉତ୍ତାପ ଓ ଦୃତ ଶ୍ୱାସ କ୍ରିୟା ସମାହିତ ହୁଏ । ମେନିଙ୍ଗୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ଦ୍ୱାରା ପ୍ରାରମ୍ଭ ସମୟରେ ଅତି ନିମ୍ନ ରକ୍ତ ଚାପ ସୃଷ୍ଟି ହୋଇପାରେ । ଏହାଦ୍ୱାରା ଅନ୍ୟ ଅଙ୍ଗମାନଙ୍କୁ ଯଥେଷ୍ଟ ରକ୍ତ ସରବରାହ ହୋଇପାରେ ନାହିଁ ।[୧] ବିକୀର୍ଣ୍ଣ ରକ୍ତନଳୀ ମଧ୍ୟସ୍ଥ ରକ୍ତ ଜମାଟ ଓ ଅତ୍ୟଧିକ ରକ୍ତ ଜମାଟ ଯୋଗୁ ଅନେକ ଅଙ୍ଗମାନଙ୍କୁ ରକ୍ତ ସରବରାହ କମିଯାଏ । ଏହି ସରବରାହ କମିଯିବା ଯୋଗୁ ଅତ୍ୟଧିକ ରକ୍ତସ୍ରାବ ହୁଏ । ମେନିଙ୍ଗୋକୋକାଲ ଜନିତ ରୋଗରେ ଗ୍ୟାଙ୍ଗ୍ରିନ ହୋଇପାରେ ।[୧] ଅତ୍ୟଧିକ ମେନିଙ୍ଗୋକୋକାଲ୍ ଓ ନେମୋକୋକାଲ୍ ସଂକ୍ରମଣ ହେଲେ ଆଡ୍ରେନାଲ୍ ଗ୍ରନ୍ଥି ମଧ୍ୟରେ ରକ୍ତ ସ୍ରାବ ହୁଏଦ୍ୱାରା ଘାତକ ବାଟରହାଉସ୍ ଫ୍ରିଡେରିକ୍ସନ୍ ସିନ୍ଡ୍ରୋମ୍ (Waterhouse-Friderichsen syndrome) ବେମାରୀ ହୋଇପାରେ ।[୧୬]
ମସ୍ତିଷ୍କ ତନ୍ତୁ ଫୁଲିଯିବା ଯୋଗୁ ଖପୁରୀ ମଧ୍ୟରେ ଚାପ ବଢ଼ିଯାଏ ଓ ଫୁଲିଥିବା ମସ୍ତିଷ୍କ ନିମ୍ନ ଦିଗକୁ ଗତି କରି ହାର୍ନିଆ ସୃଷ୍ଟି କରେ । ଏହାଦ୍ୱାରା ଚେତନା ସ୍ତର ଓ ପ୍ୟୁପିଲାରି ଲାଇଟ ରେଫ୍ଲେକ୍ସ କମିଯାଏ ଏବଂ ଅସାଧାରଣ ଅଙ୍ଗଭଙ୍ଗୀ ଦେଖାଯାଏ ।[୩] ମସ୍ତିଷ୍କ ଫୁଲା ଯୋଗୁ ସି.ଏସ୍.ଏଫ୍. ସଞ୍ଚାଳନ ସଠିକ୍ ଭାବେ ହୋଇ ନ ପାରି ଜଳଶୀର୍ଷ ବା ହାଇଡ୍ରୋକେଫାଲସ୍ (hydrocephalus) ହେବା ସମ୍ଭାବନା ରହେ ।[୩] ଉଚ୍ଚ ଚାପ ଓ ମସ୍ତିଷ୍କ ପ୍ରଦାହ ଯୋଗୁ ବାତ ଓ ଅପସ୍ମାର ହୋଇପାରେ । ପିଲାମାନଙ୍କ କ୍ଷେତ୍ରରେ ପ୍ରାରମ୍ଭିକ ଅବସ୍ଥାରେ ମଧ୍ୟ ବାତ ମାରିପାରେ । ସ୍ଥାନିୟ ବାତ, ଲଗାଏତ ବାତ ଓ ବିଳମ୍ବିତ ବାତ ଚିକିତ୍ସାଦ୍ୱାରା ନ କମିଲେ ଶେଷ ଫଳ ଅତି ଖରାପ ହୁଏ ।
ମେନିଞ୍ଜେସ୍ ବା ମସ୍ତିଷ୍କ ଆବରଣର ପ୍ରଦାହ ହେଲେ କରୋଟି ସ୍ନାୟୁ (Cranial nerve) ପ୍ରଭାବିତ ହେବାଦ୍ୱାରା ଚକ୍ଷୁ, ଶ୍ରବଣ ଓ ମୁଖ ମଣ୍ଡଳ ମାଂସପେଶୀ ପ୍ରଭାବିତ ହୁଅନ୍ତି ।[୧] ଦୃଷ୍ଟି ଶକ୍ତି ଓ ଶ୍ରବଣ ଶକ୍ତି କମିଯାଏ ।[୧] ମସ୍ତିଷ୍କ ପ୍ରଦାହ, ତନ୍ମଧ୍ୟସ୍ଥ ରକ୍ତନଳୀ ପ୍ରଦାହ ଓ ଶିରା ରକ୍ତ ଜମାଟ ହେବାଦ୍ୱାରା ଦୌର୍ବଲ୍ୟ ଆସେ, ସ୍ନାୟୁ ଅନୁଭୁତି କମିଯାଏ ଓ ବିଭିନ୍ନ ଅଙ୍ଗର କାର୍ଯ୍ୟ ଅକ୍ଷମତା ପ୍ରକାଶ ପାଏ ।[୧][୩]
କାରଣ
[ସମ୍ପାଦନା]ଅଣୂଜୀବମାନଙ୍କ ସଂକ୍ରମଣଦ୍ୱାରା ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ହୁଏ । ଅଧିକାଂଶ ସଂକ୍ରମଣ ଭୁତାଣୁଦ୍ୱାରା ହୁଏ । ଏହା ବ୍ୟତୀତ ଜୀବାଣୁ, କବକ ଓ ଏକକୋଷି ପ୍ରାଣୀ/ ପ୍ରୋଟୋଜୋଆ (Protozoa)ଦ୍ୱାରା ଏହି ରୋଗ ହୁଏ । କୌଣସି ଜୀବାଣୁ ନ ମିଳିଲେ ଆସେପ୍ଟିକ୍ ମେନିଞ୍ଜାଇଟିସ୍ (Aseptic meningitis) ନାମ ଦିଆଯାଏ । ଏହା ଭୁତାଣୁ ଯୋଗୁ ହୁଏ, କିନ୍ତୁ ଆଂଶିକ ଚିକିତ୍ସିତ ହୋଇଥିବା ରୋଗୀ ଦେହରେ ମଧ୍ୟ ଜୀବାଣୁ ମିଳେନାହିଁ । ଏଣ୍ଡୋକାର୍ଡାଇଟିସ୍ ରୋଗ ହେଲେ ଅଳ୍ପ କିଛି ଜୀବାଣୁ ରକ୍ତ ମାଧ୍ୟମରେ ଆସି ଆସେପ୍ଟିକ୍ ମେନିଞ୍ଜାଇଟିସ୍ କରିପାରନ୍ତି । ଏହା ବ୍ୟତିତ ଟ୍ରେପାନୋମା ପାଲିଡମ୍(ସିଫିଲିସ୍ ଜୀବାଣୁ) ଓ ବୋରେଲିଆ(ଲାଇମ ରୋଗ ଜୀବାଣୁ) ଭଳି ସ୍ପାଇରୋକିଟ ଜୀବାଣୁଦ୍ୱାରା ମଧ୍ୟ ଆସେପ୍ଟିକ୍ ମେନିଞ୍ଜାଇଟିସ୍ ହୋଇପାରେ । ସେରେବ୍ରାଲ୍ ମ୍ୟାଲେରିଆ (ମ୍ୟାଲେରିଆ ମସ୍ତିସ୍କ ଜର)ରେ ମଧ୍ୟ ମେନିଞ୍ଜାଇଟିସ୍ ହୋଇପାରେ । ନେଗ୍ଲେରିଆ ଫାଉଲେରି (Naegleria fowleri) ଭଳି ଆମିବା ମଧ୍ୟ ମେନିଞ୍ଜାଇଟିସ୍ କରିପାରିବେ ।
ଜୀବାଣୁ ଜନିତ
[ସମ୍ପାଦନା]ଜୀବାଣୁମାନଙ୍କର ବି ପସନ୍ଦ ଅଛି । ସବୁ ଜୀବାଣୁ ସବୁ ବୟସର ମଣିଷଙ୍କୁ ଆକ୍ରମଣ କରନ୍ତି ନାହିଁ । ବିଭିନ୍ନ ବୟଷର ଦଳକୁ କିଛି ନିର୍ଦ୍ଦିଷ୍ଟ ଜୀବାଣୁ ଆକ୍ରମଣ କରନ୍ତି ।
- ଅପରିପକ୍ୱ ଶିଶୁ ଓ ୩ ବର୍ଷ ବୟଷ ପିଲାମାନଙ୍କୁ ଯୋନି ପଥରେ ଥିବା ଏହି ଜୀବାଣୁ ଗ୍ରୁପ୍ ବି ସ୍ଟ୍ରେପ୍ଟୋକୋକାଇ ଜୀବନର ପ୍ରଥମ ସପ୍ତାହରେ ସଂକ୍ରମଣ କରନ୍ତି ଓ ଖାଦ୍ୟ ନଳୀରେ ଥିବା ଇ.କୋଲାଇ ଆକ୍ରମଣ କରନ୍ତି । ଲିସ୍ଟେରିଆ ମୋନୋସାଇଟୋଜେନିସ୍ ସେରୋଟାଇପ୍ ୪ବି ନବଜାତ ଶିଶୁଙ୍କୁ ଆକ୍ରମଣ କରେ ଓ ମହାମାରୀ ସୃଷ୍ଟି କରେ ।
- ପାଞ୍ଚ ବର୍ଷରୁ କମ୍ ଶିଶୁଙ୍କୁ ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି ଟାଇପ୍ ବି ଆକ୍ରମଣ କରେ । ଅନ୍ୟ ଶିଶୁମାନଙ୍କୁ ନାଇସେରିଆ ମେନିଞ୍ଜାଇଟିଡିସ୍ ଓ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନେମୋନି ଆକ୍ରମଣ୍ କରେ ।
- ବୟସ୍କମାନଙ୍କର କ୍ଷେତ୍ରରେ ୮୦ % କେବଳ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ ନିମୋନି ଓ ନାଇସେରିଆ ମେନିଞ୍ଜାଇଟିଡିସ୍ ରୋଗ କରାନ୍ତି । ୫୦ ବର୍ଷରୁ ଉର୍ଦ୍ଧ୍ୱ ହେଲେ ଲିସ୍ଟେରିଆ ମୋନୋସାଇଟୋଜେନିସ୍ ଜୀବାଣୁ କାରଣ ହୁଅନ୍ତି ।[୫][୩] ନେମୋକୋକସ ଟୀକା ବାହାରିବା ପରେ ଏହି ଜୀବାଣୁ ପ୍ରଭାବ କମି ଯାଇଛି ।[୧୭]
ଖପୁରୀ ଆଘାତଦ୍ୱାରା ଜୀବାଣୁ ଅନୁପ୍ରବେଶ କରି ରୋଗ ସୃଷ୍ଟି କରେ । ଶରୀର ମଧ୍ୟକୁ ପ୍ରବେଶ କରେଇ ଚିକିତ୍ସା କରାଯାଉଥିବା ବିଭିନ୍ନ ଯନ୍ତ୍ରଦ୍ୱାରା ମଧ୍ୟ ଏହି ରୋଗ ସଂକ୍ରମିତ ହୁଏ । ସ୍ଟାଫିଲୋକୋକାଇ, ସୁଡୋମୋନାସ୍ ଓ ଅନ୍ୟ ଗ୍ରାମ ନେଗେଟିଭ ଜୀବାଣୁ ଏହି ମାଧ୍ୟମରେ ରୋଗ କରାନ୍ତି । ପ୍ରତିରୋଧ ଅକ୍ଷମତା ଥିଲେ ମଧ୍ୟ ଏହି ଜୀବାଣୁ ଆକ୍ରମଣ କରନ୍ତି । କାନ ରୋଗରେ ଯଥା ଓଟାଇଟିସ୍ ମିଡିଆ ଓ ମାସ୍ଟଏଡାଇଟିସ୍ ହେଲେ ମଧ୍ୟ ଏହି ରୋଗ ହୁଏ । କକ୍ଲିଆର ଇମ୍ପ୍ଲାଣ୍ଟ ମାଧ୍ୟମରେ ମଧ୍ୟ ନିମୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ।[୧୮]
ଏଡ୍ସ୍ ଥିଲେ ଓ ଯକ୍ଷ୍ମା ପ୍ରବଣ ଇଲାକା ହୋଇଥିଲେ ମାଇକୋବ୍ୟାକ୍ଟେରିଅମ୍ ଟ୍ୟୁବରକୁଲୋସିସ୍ଦ୍ୱାରା ରୋଗ ହୁଏ ।[୧୯]
ପ୍ରତିରୋଧ ଅକ୍ଷମତା ଏବଂ ଜନ୍ମଗତ ବା ଅର୍ଜିତ ଶରୀର ଗଠନ ଦୋଷ ଥିଲେ ବାରମ୍ବାର ଜୀବାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ।[୨୦] ଗଠନ ଦୋଷ ଥିଲେ ସ୍ନାୟୁ ମଣ୍ଡଳର ବାହ୍ୟ ପରିବେଶ ସହ ଯୋଗସୂତ୍ର ରହେ । ଖପୁରିର ନିମ୍ନ ଭାଗ ଭଙ୍ଗା ଥାଇ ସାଇନସ୍ ଓ ପେଟ୍ରସ୍ ପିରାମିଡ୍ ସହ ସମ୍ବନ୍ଧ ଥିଲେ ବାରମ୍ବାର ହେବ । ବାରମ୍ବାର ହେଉଥିବା ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗୀଙ୍କ ମଧ୍ୟରୁ ପ୍ରାୟ ୫୯ % ଲୋକଙ୍କର ଏହି ଦୋଷ ଥାଏ, ୩୬% ଲୋକଙ୍କର ପ୍ରତିରୋଧ ଅକ୍ଷମତା ଥାଏ ଓ ୫ % ଲୋକଙ୍କର ମେନିଞ୍ଜେସ୍ ନିକଟରେ ଥିବା ସଂକ୍ରମଣ ଯୋଗୁ ହୁଏ ।
ଭୁତାଣୁ ଜନିତ
[ସମ୍ପାଦନା]ମେନିଞ୍ଜାଇଟିସ୍ ସୃଷ୍ଟିକାରୀ ଭୁତାଣୁମାନଙ୍କ ନାମ: ଏଣ୍ଟେରୋ ଭାଇରସ୍, ହର୍ପେସ୍ ସିମ୍ପ୍ଲେକ୍ସ୍ ଟାଇପ୍ ୨ ଓ ୧, ଭାରିସେଲା ଜୋସ୍ଟର, ମମ୍ପ୍ସ ଭାଇରସ୍, ଏଚ୍.ଆଇ.ଭି. ଭାଇରସ୍ ଓ ଏଲ୍.ସି.ଏମ୍.ଭି ଭୁତାଣୁ ।
କବକ ଜନିତ
[ସମ୍ପାଦନା]କେତେଗୁଡିଏ ପରିସ୍ଥିତିରେ କବକ ମେନିଞ୍ଜାଇଟିସ୍ ଅଧିକ ହୁଏ । ସେଗୁଡିକ ଯଥକ୍ରମେ: ଏଚ୍.ଆଇ.ଭି./ଏଡ୍ସ୍ ଥିଲେ ବା ଅଙ୍ଗ ପ୍ରତିରୋପଣ କରା ହୋଇଥିଲେ ରୋଗ ପ୍ରତିରୋଧ ଶକ୍ତି କମିଯାଇ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ।[୨୧] ଅଧିକ ବୟସ ହେବା ଯୋଗୁ ପ୍ରତିରୋଧ କମିଯାଇ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ।[୨୨] ସାଧାରଣ ପ୍ରତିରୋଧ କ୍ଷମତା ଥିଲେ କବକ ଯୋଗୁ ମେନିଞ୍ଜାଇଟିସ୍ କ୍ୱଚିତ୍ ହୁଏ ।[୨୩] ଔଷଧ ପ୍ରଦୁଷିତ (medication contamination ହେଲେ ହୋଇପାରେ । ଧୀର ପ୍ରାରମ୍ଭ ହୋଇ ଜର ଓ ମୁଣ୍ଡ ବ୍ୟଥା ୨ ସପ୍ତାହ ଧରି ହେଲେ ଏହି ରୋଗ ହେବାର ସମ୍ଭାବନା ଥାଏ । [୨୪] କ୍ରିପ୍ଟୋକୋକସ୍ ନିଓଫର୍ମାନ୍ସ୍ଦ୍ୱାରା କ୍ରିପ୍ଟୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ଓ ଏହାଦ୍ୱାରା ଆଫ୍ରିକାରେ ୨୦ରୁ ୨୫ % ଏଡ୍ସ୍ ସମ୍ବନ୍ଧିୟ ମୃତ୍ୟୁ ହୁଏ ।[୨୫] ମେନିଞ୍ଜାଇଟିସ୍ କରୁଥିବା ଅନ୍ୟ କବକଙ୍କର ନାମ: ହିସ୍ଟୋପ୍ଲଜ୍ମା କାପ୍ସୁଲେଟମ୍ (Histoplasma capsulatum), କୋକାଇଡିଓଡେସ୍ ଇମିଟିସ୍ (Coccidioides immitis), ବ୍ଲସ୍ଟୋମାଇସେସ୍ ଡର୍ମାଟାଇଟିଡିସ (Blastomyces dermatitidis) ଓ କାନ୍ଡିଡା (Candida) ।[୨୨]
ପରଜୀବୀ ଜନିତ
[ସମ୍ପାଦନା]ମେନିଞ୍ଜାଇଟିସ୍ କରୁଥିବା ସାଧାରଣ ପରଜୀବୀଙ୍କର ନାମ: ଆଞ୍ଜିଓସ୍ଟ୍ରୋଙ୍ଗିଲସ୍ କ୍ୟାଣ୍ଟେନୋସିସ୍ (Angiostrongylus cantonensis), ନାଥୋସ୍ଟୋମା ସ୍ପିନିଜେରମ୍ (Gnathostoma spinigerum) ଓ ସିସ୍ଟୋସୋମା (Schistosoma) । ସିସ୍ଟିସର୍କୋସିସ୍ (cysticercosis), ଟକ୍ସୋକାରିଆସିସ୍ (toxocariasis), ବେଲିସାସ୍କାରିଆସିସ୍ (baylisascariasis), ପରାଗୋନିମିଆସିସ୍ (paragonimiasis) ଓ କେତେକ ଅତି ବିରଳ ରୋଗରେ ଏହି ମେନିଞ୍ଜାଇଟିସ୍ ଦେଖାଯାଏ ।[୨୬]
ଅଣସଂକ୍ରମିତ ମେନିଞ୍ଜାଇଟିସ୍
[ସମ୍ପାଦନା]କର୍କଟ ରୋଗ ମେନିଞ୍ଜେସ୍କୁ ମାଡିଗଲେ ମ୍ୟାଲିଗ୍ନାଣ୍ଟ ମେନିଞ୍ଜାଇଟିସ୍ (malignant or neoplastic meningitis) ହୁଏ ।[୨୭] କେତେକ ଔଷଧ ଯଥା ନନ୍-ସ୍ଟିରଏଡାଲ୍ ଆଣ୍ଟିଇନ୍ଫ୍ଲାମେଟରି ଔଷଧ (non-steroidal anti-inflammatory drugs), ଆଣ୍ଟିବାୟୋଟିକ୍ ଓ ଇଣ୍ଟ୍ରାଭେନସ୍ ଇମ୍ୟୁନୋଗ୍ଲୋବ୍ୟୁଲିନ୍ (intravenous immunoglobulins) ମଧ୍ୟ ମେନିଞ୍ଜାଇଟିସ କରାନ୍ତି । କେତେକ ପ୍ରଦାହ ରୋଗ ଯଥା ନ୍ୟୁରୋସାର୍କଏଡୋସିସ୍ (neurosarcoidosis), କେତେକ କନେକ୍ଟିଭ୍ ଟିସୁ ରୋଗ ଯଥା ସିସ୍ଟେମିକ୍ ଲୁପସ୍ (systemic lupus erythematosus), କେତେକ ରକ୍ତ ନଳୀ ପ୍ରଦାହ ରୋଗ ଯଥା ବେସେଟ୍ ରୋଗ (Behçet's disease) ମାନଙ୍କଦ୍ୱାରା ମଧ୍ୟ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ।[୪] ଏପିଡର୍ମଏଡ୍ ସିସ୍ଟ୍ ଓ ଡର୍ମଏଡ୍ ସିସ୍ଟ୍ ମଧ୍ୟ ମେନିଞ୍ଜାଇଟିସ୍ କରନ୍ତି ।[୪][୨୦] ହର୍ପେସ୍ ସିମ୍ପ୍ଲେକ୍ସ୍ ଟାଇପ୍ ୨ଦ୍ୱାରା ବାରମ୍ବାର ଅଣସଂକ୍ରମିତ ମେନିଞ୍ଜାଇଟିସ୍ ହୁଏ ।
ପ୍ରକରଣ (Mecanism)
[ସମ୍ପାଦନା]ମସ୍ତିଷ୍କ ଓ ମେରୁଦଣ୍ଡକୁ ଘୋଡେଇ ରଖିଥିବା ଆବରଣ ମେନିଞ୍ଜେସ୍ର ତିନୋଟି ସ୍ତର ଅଛି; ବାହାର ଆବରଣ ଡୁରା ମାଟରଟି ମୋଟା ଓ ଶକ୍ତ । ଏହା ବହିସ୍ଥଃ ଖପୁରି ଓ ଅନ୍ତସ୍ଥ ଆରାକ୍ନଏଡ୍ ସ୍ତର ସହ ଲାଗି ରହିଥାଏ । ଭିତର ଆବରଣ ପିଆ ମାଟରଟି ଅତି ସୂକ୍ଷ୍ମ, ମସ୍ତିଷ୍କ ସହ ଅଙ୍ଗାଙ୍ଗୀ ଭାବେ ଜଡ଼ିତ ଓ ଅଭେଦ୍ୟ (Impermeable) । ଆରାକ୍ନଏଡ୍ ମାଟରଟି ଉପର ଲିଖିତ ଦୁଇ ସ୍ତର ମଝିରେ ଥାଏ । ପିଆ ଓ ଆରାକ୍ନଏଡ୍ ସ୍ତର ମଧ୍ୟସ୍ଥ ସ୍ଥାନକୁ ସବାଆରାକ୍ନଏଡ୍ ସ୍ପେସ୍ କହନ୍ତି ଓ ମସ୍ତିଷ୍କ ସୁଷୁମ୍ନା ରସ (Cerebrospinal fluid ବା ସିଏସଏଫ/ CSF) ଏହି ସ୍ଥାନରେ ପ୍ରବାହିତ ହୁଏ ।
ଅଣୁଜୀବ ରକ୍ତ ମାଧ୍ୟମରେ ଅଥବା ସନ୍ନିକଟସ୍ଥ ତନ୍ତୁରୁ(ନାକ ଭିତରୁ ବ ଚର୍ମରୁ) ମେନିଞ୍ଜେସରେ ପ୍ରବେଶ କରନ୍ତି । ଅଧିକାଂଶ କ୍ଷେତ୍ରରେ ନାସିକା ଗହ୍ୱରସ୍ଥ ଝିଲ୍ଲୀ ଭୁତାଣୁଦ୍ୱାରା ସଂକ୍ରମିତ ହୁଏ ଓ ଏହା ପରେ ରକ୍ତ ମାଧ୍ୟମରେ ମେନିଞ୍ଜେସ୍ ସଂକ୍ରମିତ ହୁଏ । ଅଣୁଜୀବ ପ୍ରବେଶ କରିବା ସଙ୍ଗେ ସଙ୍ଗେ ଦେହର ପ୍ରତିରୋଧ ପ୍ରଣାଳି ସଚଳ ହୋଇ ପ୍ରଦାହ ଆରମ୍ଭ କରି ଦିଅନ୍ତି । ସାଇଟୋକାଇନ୍ ଓ ଅନ୍ୟାନ୍ୟ ପଦାର୍ଥ ନିର୍ଗତ ହେବାଦ୍ୱାରା ରକ୍ତ-ମସ୍ତିଷ୍କ ବାଧା (Blood brain barrier) ରହେ ନାହିଁ । ଏହାଦ୍ୱାରା ରକ୍ତ ଜନିତ ମସ୍ତିଷ୍କ ଫୁଲା ("vasogenic" cerebral edema) ହୁଏ । ସି.ଏସ୍.ଏଫ୍.ରେ ବହୁତ ଶ୍ୱେତ ରକ୍ତ କଣିକା ପ୍ରବେଶ ହେବା ପରେ କୋଷ ମଧ୍ୟସ୍ଥ ସ୍ଥାନ ଫୁଲି ("interstitial" edema- swelling due to fluid between the cells) ଯାଏ । ରକ୍ତ ନଳୀର ପ୍ରଦାହ ହୋଇ (cerebral vasculitis) ଫୁଲି ଯାଏ । ଏଣୁ ରକ୍ତ ସଞ୍ଚାଳନ କମିଯିବାଦ୍ୱାରା ଫୁଲିଯାଏ ("cytotoxic" edema) । ଏହି ତିନି ପ୍ରକାରର ଫୁଲା ଯୋଗୁ ଖପୁରି ଭିତରେ ଚାପ ବଢ଼ିଯାଏ, ରକ୍ତ ସଞ୍ଚାଳନ କମିଯାଏ ଓ ଅମ୍ଳଜାନ ଅଭାବରୁ ମସ୍ତିଷ୍କ କୋଷ ମରି ଯାଆନ୍ତି (Apoptosis)।
ରୋଗର ପ୍ରାଥମିକ ଅବସ୍ଥାରେ ଆଣ୍ଟିବାୟୋଟିକ ଦେଲେ ଅଣୁଜୀବ ମରିଗଲେ ତାଙ୍କର ଦେହାବଶେଷ ଉପରୋକ୍ତ ପ୍ରତିକ୍ରିୟା ବଢ଼େଇ ଦିଅନ୍ତି । ଏଣୁ ସ୍ଟିରଏଡ୍ ଦେଇ ପ୍ରଦାହ କମେଇବା ଆବଶ୍ୟକ ହୁଏ ।
ରୋଗ ନିର୍ଣ୍ଣୟ
[ସମ୍ପାଦନା]| ମେନିଞ୍ଜାଇଟିସ୍ର ପ୍ରକାର | ଗ୍ଲୁକୋଜ୍ | ସମ୍ପୁର୍ଣ୍ଣ ପୁଷ୍ଟିସାର | ରକ୍ତ କୋଷ ବୃଦ୍ଧି |
|---|---|---|---|
| ତୀବ୍ର ଜୀବାଣୁ ଜନିତ | ନିମ୍ନ | ଉଚ୍ଚ | ପି.ଏମ୍.ଏନ୍.ଏସ୍,, ବାରମ୍ବାର> ୩୦୦/ମିମି୩ |
| ତୀବ୍ର ଭୁତାଣୁ ଜନିତ | ସାଧାରଣ | ସାଧାରଣ ବା ଉଚ୍ଚ | ମୋନୋନ୍ୟୁକ୍ଲିଆର୍, < ୩୦୦/ମିମି୩ |
| ଯକ୍ଷ୍ମା ଜନିତ | ନିମ୍ନ | ଉଚ୍ଚ | ମୋନୋନ୍ୟୁକ୍ଲିଆର and ପି.ଏମ୍.ଏନ୍.ଏସ୍, < ୩୦୦/ମିମି୩ |
| କବକ ଜନିତ | ନିମ୍ନ | ଉଚ୍ଚ | < ୩୦୦/ମିମି୩ |
| ଉତ୍କଟ କର୍କଟ | ନିମ୍ନ | ଉଚ୍ଚ | ସାଧାରଣତଃ ମୋନୋନ୍ୟୁକ୍ଲିଆର |
ରକ୍ତ ପରୀକ୍ଷା ଓ ପ୍ରତିବିମ୍ବ (Imaging)
[ସମ୍ପାଦନା]ମେନିଞ୍ଜାଇଟିସ ସନ୍ଦେହ କଲେ ପ୍ରଦାହର ସୂଚକ ଦେଖିବା ନିମନ୍ତେ ରକ୍ତ ପରୀକ୍ଷା କରାଯାଏ । ଏହି ସୂଚକ ଗୁଡିକର ନାମ ସି.ରିଆକ୍ଟିଭ ପ୍ରୋଟିନ୍ ଓ ସମ୍ପୁର୍ଣ୍ଣ ରକ୍ତ ଗଣନା (C-reactive protein, complete blood count) । ରକ୍ତ କଲ୍ଚର୍ ମଧ୍ୟ ଆବଶ୍ୟକ ହୁଏ ।[୫][୨୯]
ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ନିର୍ଣ୍ଣୟ ନିମନ୍ତେ କଟି ବେଧନଦ୍ୱାରା ସଂଗୃହିତ ସି.ଏସ୍.ଏଫ୍. ପରୀକ୍ଷା ଏକାନ୍ତ ଆବଶ୍ୟକ ।[୩୦] ମସ୍ତିଷ୍କ ଭିତରେ କୌଣସି ପଦାର୍ଥ ଥିଲେ(ଅର୍ବୁଦ ବା ପୂଜ) କିମ୍ବା ଖପୁରି ଭିତରର ଚାପ ଅଧିକ ଥିଲେ କଟି ବେଧନ କରାଯାଏ ନାହିଁ କାରଣ ଏହାଦ୍ୱାରା ମସ୍ତିଷ୍କ ହାର୍ନିଆ (brain herniation) ହେବା ସମ୍ଭାବନା ଅଧିକ ରହେ । ଏହି ଭଳି ରୋଗର ସଂକଟ ଥିଲେ, ପ୍ରତିରୋଧ ଶକ୍ତି କମ୍ ଥିଲେ, ସ୍ଥାନିୟ ସ୍ନାୟୁଗତ ଦୋଷ ଥିଲେ ବା ଖପୁରି ମଧ୍ୟସ୍ଥ ଚାପ ଅଧିକ ରହିଲେ କଟି ବେଧନ ପୂର୍ବରୁ ପ୍ରଥମେ ସି.ଟି. ବା ଏମ୍.ଆର.ଆଇ. ସ୍କାନ୍ କରିବା ଆବଶ୍ୟକ ।[୫][୨୯][୩୧] ଏହା ୪୫ % ବୟଷ୍କ ରୋଗୀ ନିମନ୍ତେ ପ୍ରଯୁଜ୍ୟ । କୌଣସି କାରଣ ବଶତଃ ଏହି ପରୀକ୍ଷା ନ ହୋଇ ପାରିଲେ ବା ପରୀକ୍ଷାଗତ ଅସୁବିଧା ହେଲେ ବା ପରୀକ୍ଷା ନିମନ୍ତେ ୩୦ ମିନିଟରୁ ଅଧିକ ସମୟ ଦରକାର ହେଉଥିଲେ ତୁରନ୍ତ ଆଣ୍ଟିବାୟୋଟିକ ସେବନ ଆବଶ୍ୟକ ।[୨୯][୩୧][୧] ସମୟ କ୍ରମେ ମେନିଞ୍ଜାଇଟିସ୍ର ଜଟୀଳତା ସନ୍ଦେହ କଲେ ପରେ ଏହି ପରୀକ୍ଷା ଆବଶ୍ୟକ ହୁଏ ।[୧]
ଅତି ସାଂଘାତିକ ପରିସ୍ଥିତି ଯେପରିକି ସୋଡିୟମ୍ ଅଭାବ, ଅତ୍ୟଧିକ ଆନ୍ତଃ ଶିରା ତରଳ ପଦାର୍ଥ ଦେବା ଓ ନିର୍ଜଳନ (Dehydration) ଅବସ୍ଥା ଥିଲେ ରକ୍ତ ଇଲେକ୍ଟ୍ରୋଲାଇଟ ପରିମାଣ ନିୟନ୍ତ୍ରଣ ଆବଶ୍ୟକ ହୁଏ ଓ ଏଥି ନିମନ୍ତେ ରକ୍ତ ପରୀକ୍ଷା ଆବଶ୍ୟକ ହୁଏ ।
କଟି ବେଧନ (Lumbar puncture)
[ସମ୍ପାଦନା]ଏହି ପଦ୍ଧତିରେ ଗୋଗୀକୁ ବାମ କଡ ମାଡି ଶୁଏଇ ଦିଆଯାଇ ଦୁଇ ଗୋଡ ଓ ମୁଣ୍ଡକୁ ଯେତେ ଦୂର ସମ୍ଭବ ବଙ୍କା କରି ଲଗେଇବାକୁ କୁହାଯାଏ । ପିଠିକୁ ଭଲ ରୂପେ ଆଣ୍ଟିସେପ୍ଟିକ ଲଗେଇ ଜୀବାଣୁମୁକ୍ତ କରି କଟି ଦେଶରେ ସ୍ଥାନିୟ ନିଶ୍ଚେତକ ଦିଆଯାଏ । ଗୋଟିଏ ଲମ୍ବା ଏଲ୍.ପି. ଛୁଞ୍ଚି ଚମ ଫୁଟେଇ ସବ୍ଆରାକ୍ନଏଡ୍ ସ୍ଥାନରେ (Subarachnoid space) ପ୍ରବେଶ କରେଇ ସି.ଏସ୍.ଏଫ୍. ସଂଗ୍ରହ କରାଯାଏ । ଏହି ତରଳ ପଦାର୍ଥର ଚାପ ମାନୋମିଟର (manometer) ଯନ୍ତ୍ରଦ୍ୱାରା ମପାଯାଏ । ସାଧାରଣତଃ ଏହି ଚାପ ୬ରୁ ୨୮ ସି.ଏମ୍. ଜଳ ଥାଏ ।[୩୦] ଜୀବାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ରେ ଚାପ ବଢ଼ିଯାଏ ।[୫][୨୯] କ୍ରିପ୍ଟୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ରେ ଏହି ଚାପ ବହୁତ ଅଧିକ ହୁଏ । ସି.ଏସ୍.ଏଫ୍. ଗୋଳିଆ ଦେଖାଗଲେ, ଶ୍ୱେତ ଓ ଲୋହିତ ରକ୍ତ କଣିକା ସହ ଜୀବାଣୁ ଥିଲେ ଜୀବାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ନିର୍ଣ୍ଣୟ କରାଯାଏ ।[୫]
ସି.ଏସ୍.ଏଫ୍.ରେ ରକ୍ତ କଣିକାର ଉପସ୍ଥିତି ଦେଖାଯାଏ, ପୁଷ୍ଟିସାର ପରିମାଣ ଓ ଶର୍କରା ପରିମାଣ ମପାଯାଏ । ଗ୍ରାମ ସ୍ଟେନଦ୍ୱାରା ଜୀବାଣୁ ଉପସ୍ଥିତି ଦେଖାଯାଏ । ସବୁବେଳେ ଜୀବାଣୁ ଦେଖାଯାଆନ୍ତି ନାହିଁ, ମାତ୍ର ୬୦% ରୋଗୀଙ୍କର ସି.ଏସ୍.ଏଫ.ରେ ଜୀବାଣୁ ଦେଖାଯାଆନ୍ତି । ଜୀବାଣୁ କଲ୍ଚର୍ କଲେ ୭୦ରୁ ୮୫ % କ୍ଷେତ୍ରରେ ଜୀବାଣୁ ମିଳନ୍ତି କିନ୍ତୁ ଏହି ପଦ୍ଧତିରେ ୪୮ ଘଣ୍ଟା ପରେ ଫଳାଫଳ ମିଳେ । ନିଉଟ୍ରୋଫିଲ ଅଧିକ ଥିଲେ ଜୀବାଣୁ ଥିବା ଓ ଇଓସିନୋଫିଲ୍ ଅଧିକ ଥିଲେ କବକ ଓ ପରଜୀବୀ ଥିବା ସନ୍ଦେହ କରାଯାଏ ।[୨୬]
ରକ୍ତର ଶର୍କରା ପରିମାଣଠାରୁ ସି.ଏସ୍.ଏଫ୍. ଶର୍କରା ପରିମାଣ ୪୦ % ଅଧିକ ଥାଏ । ସି.ଏସ୍.ଏଫ୍. ଶର୍କରା ସ୍ତରକୁ ରକ୍ତ ଶର୍କରା ପରିମାଣଦ୍ୱାରା ହରଣ କଲେ ≤୦.୪ ଫଳ ଜୀବାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗରେ ମିଳେ । ନବଜାତ ଶିଶୁର ରକ୍ତ ଶର୍କରା ଅଧିକ ଥିବାରୁ ୦.୬କୁ ଅସାଧାରଣ ଧରାଯାଏ । ଅଧିକ ଶ୍ୱେତ ରକ୍ତ କଣିକା ଓ ଲାକ୍ଟେଟ ଥିଲେ ଜୀବାଣୁ ଜନିତ ସନ୍ଦେହ କରାଯାଏ ।[୩୦] ଲାକ୍ଟେଟ ସ୍ତର ୩୫ ମିଗ୍ରା/ଡେ.ଲି.ରୁ କମ୍ ଥିଲେ ଓ ପୂର୍ବରୁ ଆଣ୍ଟିବାୟୋଟିକ୍ ନ ପାଇଥିଲେ ଜୀବାଣୁ ଜନିତ ନୁହେଁ ବୋଲି ଧରାଯାଏ ।[୩୨]
ବିଭିନ୍ନ ଧରଣର ମେନିଞ୍ଜାଇଟିସ୍ର କାରଣ ଜାଣିବା ନିମନ୍ତେ ବିଶେଷ ପରୀକ୍ଷା କରାଯାଏ । ଲେଟେକ୍ସ ଆଗ୍ଲୁଟିନେସନ୍ ପରୀକ୍ଷାଦ୍ୱାରା କେତେକ ଜୀବାଣୁ ଚିହ୍ନି ହୁଏ ଯଥା ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନି, ନାଇସେରିଆ ମେନିଞ୍ଜାଇଟିଡିସ୍, ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି, ଏସ୍କେରିସିଆ କୋଲାଇ ଓ ଗ୍ରୁପ୍ ବି ସ୍ଟ୍ରେପ୍ଟୋକୋକାଇ । କିନ୍ତୁ ଏହି ପରୀକ୍ଷା ନିୟମିତ ଭାବେ କରାଯାଏ ନାହିଁ, କାରଣ ଏହାଦ୍ୱାରା ଚିକିତ୍ସାରେ ପରିବର୍ତ୍ତନ ଆସେ ନାହିଁ । ସେହିପରି ଗ୍ରାମ ନେଗେଟିଭ ଜୀବାଣୁ ଚିହ୍ନିବା ନିମନ୍ତେ ଲିମୁଲସ୍ ଲାଇସେଟ୍ ପରୀକ୍ଷା କରାଯାଇ ପାରେ । ଅନ୍ୟ କୌଣସି ପରୀକ୍ଷା ଫଳପ୍ରଦ ନ ହେଲେ ଏହି ପରୀକ୍ଷାମାନ କରାଯାଏ । ଜୀବାଣୁ ବା ଭୁତାଣୁମାନଙ୍କର ସାମାନ୍ୟ ଡି.ଏନ୍.ଏ. କଣିକା ସି.ଏସ୍.ଏଫ୍.ରେ ଥିଲେ ପି.ସି.ଆର୍. (Polymerase chain reaction କିମ୍ବା ପିସିଆର/PCR) ପରୀକ୍ଷାଦ୍ୱାରା ଜାଣି ହେବ । ଭୁତାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ର ଆଣ୍ଟିବଡ଼଼ି ରକ୍ତରେ ଥିଲେ ସେରୋଲୋଜି ପରୀକ୍ଷାଦ୍ୱାରା ଜାଣି ହେବ । ଯକ୍ଷ୍ମା ମେନିଞ୍ଜାଇଟିସ୍ର ଜୀବାଣୁକୁ କଲ୍ଚର କରି ଜିଲ୍ନିଲ୍ସେନ୍ ପଦ୍ଧତିରେ ସ୍ଟେନ କରି ଚିହ୍ନି ହୁଏ, କିନ୍ତୁ ଏହା ସମୟ ସାପେକ୍ଷ । ପି.ସି.ଆର୍. ପଦ୍ଧତି ଏଥି ନିମନ୍ତେ ଅଧିକ ବ୍ୟବହାର ହେଉଛି ।[୧୯] ସି.ଏସ୍.ଏଫ୍.କୁ ଅଳ୍ପ ଖର୍ଚ୍ଚରେ ଇନ୍ଡିଆନ୍ ଇନ୍କ୍ଦ୍ୱାରା ସ୍ଟେନ୍ କରି କ୍ରିପ୍ଟୋକୋକସ୍ ଚିହ୍ନି ହେବ, କିନ୍ତୁ ଏଡ୍ସ୍ ଥିଲେ ଆଣ୍ଟିଜେନ୍ ଅଧିକ ସମ୍ବେଦନଶୀଳ ହୁଏ ।[୩୩][୩୪]
ଆଶିଂକ ଚିକିତ୍ସା ହୋଇଥିବା କ୍ଷେତ୍ରରେ (ଯେପରିକି ସାଇନସ୍ ରୋଗ) କାରଣ ଓ ଚିକିତ୍ସା ନିର୍ଣ୍ଣୟ ବହୁତ କଷ୍ଟସାଧ୍ୟ । ଜୀବାଣୁଦ୍ୱାରା ହୋଇ ମଧ୍ୟ ଭୁତାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ଭଳି ଜଣାପଡେ । ତେଣୁ ଆଣ୍ଟିବାୟୋଟିକ ସେବନ ଚାଲୁ ରଖାଯାଏ ଯେ ପର୍ଯ୍ୟନ୍ତ ସଠିକ ଭୁତାଣୁ କାରଣ ଯୁକ୍ତାତ୍ମକ ଏଣ୍ଟେରୋଭାଇରସ୍ ପି.ସି.ଆର୍.ଦ୍ୱାରା ଚିହ୍ନା ହୋଇ ନାହିଁ ।
ଶବ ବ୍ୟବଚ୍ଛେଦ
[ସମ୍ପାଦନା]
ରୋଗୀର ମୃତ୍ୟୁ ପରେ ଶବ ବ୍ୟବଚ୍ଛେଦ କରି ରୋଗ ନିର୍ଣ୍ଣୟ କରି ହୁଏ । ପିଆ ଓ ଆରାକ୍ନଏଡ୍ ମାଟର୍ରେ ବିକ୍ଷିପ୍ତ ପ୍ରଦାହ ଦେଖାଯାଏ । ସି.ଏସ୍.ଏଫ୍, ମସ୍ତିଷ୍କ ନିମ୍ନ ଦେଶ, ସ୍ନାୟୁ ଓ ମେରୁଦଣ୍ଡକୁ ନ୍ୟୁଟ୍ରୋଫିଲ୍ ଅନୁପ୍ରବେଶ କରେ ଓ ପୂଜ ସୃଷ୍ଟି କରେ ।[୩୫]
ନିବାରଣ
[ସମ୍ପାଦନା]ଟୀକାଦ୍ୱାରା ଓ ଆଣ୍ଟିବାୟୋଟିକ୍ଦ୍ୱାରା ଅନେକ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ନିବାରଣ କରି ହେବ ।
ବ୍ୟବହାରିକ
[ସମ୍ପାଦନା]ଜୀବାଣୁ ଓ ଭୁତାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ଡେଇଁ ପାରେ କିନ୍ତୁ ଏହା ସର୍ଦ୍ଦି ବା ଫ୍ଲୁ ଭଳି ଏତେଟା ଡିଏଁନି ।[୩୬] କାଶିବା, ଛିଙ୍କିବା, ଚୁମ୍ବନ ଦେବା ଭଳି କାମରେ ଅତି ପାଖରେ ଥିବାରୁ ଶ୍ୱାସ ନିର୍ଗତ ଅତି ସୁକ୍ଷ୍ମ କଣିକା ସହଜରେ ଜଣକଠାରୁ ଆଉ ଜଣକ ପାଖକୁ ଡେଇଁ ପାରେ କିନ୍ତୁ କେବଳ ରୋଗୀ ପାଖରେ ରହିଲେ ଏହା ଡିଏଁ ନାହିଁ ।[୩୬] ଏଣ୍ଟେରୋ ଭୁତାଣୁଦ୍ୱାରା ହେଉଥିବା ମେନିଞ୍ଜାଇଟିସ୍ ମଳ ପ୍ରଦୁଷଣଦ୍ୱାରା ହୁଏ ।[୩୬] ନିଜର ଚାଲି ଚଳନ ଓ ବ୍ୟବହାର ବଦଳେଇଲେ କେତେକ ମେନିଞ୍ଜାଇଟିସ୍ ନିବାରଣ କରି ହେବ ।
ଟିକା
[ସମ୍ପାଦନା]୧୯୮୦ ମସିହାଠାରୁ ଅନେକ ଦେଶ ପିଲା ବେଳେ ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି ଟାଇପ୍ ବି ଟିକା ଦେଇ ଏହି ଜୀବାଣୁ ଜନିତ ରୋଗକୁ ପ୍ରାୟ ନିପାତ କରିଛନ୍ତି । ଏହି ଟିକା କିନ୍ତୁ ଅତି ଦାମିକା । ମମ୍ପ୍ସ୍ ଟିକାଦ୍ୱାରା ମଧ୍ୟ ଏହି ରୋଗ ହାରରେ ଅବନତି ଘଟିଛି ।
ନିମୋକୋକାଲ୍ କଞ୍ଜୁଗେଟ ଭାକ୍ସିନ୍ (PCV) ଟିକା ଦେବାଦ୍ୱାରା ଏହି ଜୀବାଣୁର ସାତ ପ୍ରକାରର ସେରୋଟାଇପ୍ ବିରୁଦ୍ଧରେ କାମ ଦିଏ ଏ ରୋଗ ସଂଖ୍ୟା କମେଇ ଦିଏ । [୩୭] ଅପରେଶନ୍ଦ୍ୱାରା ପ୍ଲିହା କଢାଯାଇଥିବା ଲୋକଙ୍କୁ ନିମୋକୋକାଲ୍ ପଲିସାକାରାଇଡ୍ ଟିକା ଦିଆଯାଏ ଯାହା ୨୩ଟି ସ୍ଟ୍ରେନ ବିରୁଦ୍ଧରେ କାମ କରେ କିନ୍ତୁ ସବୁ ସ୍ଟ୍ରେନ୍ ସମାନ ଭାବରେ ପ୍ରତିକ୍ରିୟା କରନ୍ତି ନାହିଁ, ବିଶେଷତଃ ପିଲାମାନଙ୍କଠାରେ ।[୩୭] ପିଲାମାନେ ନେଉଥିବା ବି.ସି.ଜି. ଟିକାଦ୍ୱାରା ଯକ୍ଷ୍ମା ମେନିଞ୍ଜାଇଟିସ୍ ହାର ବହୁତ କମି ଯାଇଛି, କିନ୍ତୁ ବୟଷ୍କମାନେ କିଛି ଉପକୃତ ହେଉ ନାହାନ୍ତି । ଏଥି ନିମନ୍ତେ ଉତ୍ତମ ଟିକା ସନ୍ଧାନ ଚାଲିଛି ।
ଆଣ୍ଟିବାୟୋଟିକ୍ସ
[ସମ୍ପାଦନା]ସ୍ୱଳ୍ପ କାଳୀନ ପ୍ରତିରୋଧ ନିମନ୍ତେ ମେନିଙ୍ଗୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ରେ ଆଣ୍ଟିବାୟୋଟିକ୍ ଦିଆଯାଏ । ରୋଗୀ ସଂସ୍ପର୍ଶରେ ଆସୁଥିବା ଲୋକଙ୍କୁ ରିଫାମ୍ପିସିନ୍, ସିପ୍ରୋଫ୍ଲୋକ୍ସାସିନ୍ କିମ୍ବା ସେଫ୍ଟ୍ରିଆକ୍ସନ୍ ଦିଆଯାଏ, କିନ୍ତୁ ଏହାର କୌଣସି ଦୀର୍ଘ କାଳୀନ ଭବିଷ୍ୟତ ଉପକାର ନାହିଁ ।[୨୯][୩୮] କିଛି ଦିନର ରିଫାମ୍ପିସିନ୍ର ବ୍ୟବହାର ପରେ ଏହି ଔଷଧର ପ୍ରତିରୋଧ ଶକ୍ତି ଆସିଯାଏ ଓ ଅନ୍ୟ ଔଷଧ ଆବଶ୍ୟକ ହୁଏ ।[୩୮] ବେସିଲାର ଖପୁରି ଭଗ୍ନ ଥିଲେ ବା ସି.ଏସ୍.ଏଫ୍. ବୋହି ଯାଉଥିଲେ ବାରମ୍ବାର ଆଣ୍ଟିବାୟୋଟିକ ଦିଆଯାଏ, କିନ୍ତୁ ଏହାର ଉପକାରୀତା ବା ଅପକାରୀତା ବିଷୟରେ କୌଣସି ବିଶେଷ ପ୍ରମାଣ ନାହିଁ ।
ଚିକିତ୍ସା
[ସମ୍ପାଦନା]ମେନିଞ୍ଜାଇଟିସ୍ ଗୋଟିଏ ସମ୍ଭାବିତ ପ୍ରାଣ ଘାତକ ରୋଗ ଓ ଚିକିତ୍ସା ଅଭାବରେ ଏହାର ମୃତ୍ୟୁ ହାର ବହୁତ ଅଧିକ, ବିଳମ୍ବ କଲେ ଏହାର ପରିଣତି ଆହୁରି ଖରାପ ଫଳ ଦିଏ । ରୋଗର ନିଶ୍ଚିତକାରୀ ପରୀକ୍ଷା ଫଳକୁ ଅପେକ୍ଷା ନ କରି ଉଚ୍ଚମାନର କାର୍ଯ୍ୟକାରୀ ଆଣ୍ଟିବାୟୋଟିକ ଯେତେ ଶୀଘ୍ର ସମ୍ଭବ ଦିଆଯାଏ । ମେନିଙ୍ଗୋକୋକାଲ୍ ରୋଗ ସନ୍ଦେହ ହେଲେ ବେଞ୍ଜାଇଲ୍ପେନିସିଲିନ୍ ଦେବା ଜରୁରୀ, ଏପରିକି ଡାକ୍ତରଖାନା ଯିବା ପୂର୍ବରୁ ଯଦି ସମ୍ଭବ ହୁଏ । ସକ୍ ବା ନିମ୍ନ ରକ୍ତଚାପ ଥିଲେ ଅନ୍ତଃଶିରା ତରଳ ପଦାର୍ଥ ଦିଆଯାଏ । ଅନେକ ଜଟୀଳତା ସମ୍ଭାବନା ଥିବା ଯୋଗୁ ଏହି ପ୍ରକାର ରୋଗୀର ପରୀକ୍ଷା କରାଯାଏ ଓ ଆବଶ୍ୟକ ସ୍ଥଳେ ଡାକ୍ତରଖାନାରେ ପ୍ରବେଶ କରେଇ ଆଇ.ସି ୟୁ.ରେ ରଖାଯାଏ ।
ଶ୍ୱାସକ୍ରିୟା ବେଠିକ୍ ଥିଲେ ଓ ଚେତନ ଅବସ୍ଥା କମ ଥିଲେ ମେକାନିକାଲ୍ ଭେଣ୍ଟିଲେଟର ଆବଶ୍ୟକ ହୁଏ । ଖପୁରି ଭିତର ଚାପ ଅଧିକ ଥିଲେ ସର୍ବଦା ନିୟନ୍ତ୍ରଣ କରି ଚାପ କମେଇବା ନିମନ୍ତେ ମାନିଟଲ ଭଳି ଔଷଧ ଦିଆଯାଏ । ବାତ ନିରୋଧକ ଔଷଧ ଆବଶ୍ୟକ ସ୍ଥଳେ ଦିଆଯାଏ । ଜଳଶୀର୍ଷ ବା ହାଇଡ୍ରୋକେଫାଲସ୍ ଥିଲେ ସେରେବ୍ରାଲ୍ ସଣ୍ଟ ଦିଆଯାଏ ।
ଜୀବାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ୍
[ସମ୍ପାଦନା]ଆଣ୍ଟିବାୟୋଟିକ୍
[ସମ୍ପାଦନା]
ଏହି ରୋଗ ସନ୍ଦେହ ହେବା ମାତ୍ରେ ନିଧାର୍ଯ୍ୟ କାରକ ପରୀକ୍ଷା ଫଳକୁ ଅପେକ୍ଷା ନ କରି ରୋଗୀକୁ ଅନିର୍ଦ୍ଦିଷ୍ଟ ଆଣ୍ଟିବାୟୋଟିକ୍ (Empirical antibiotics) ଦିଆଯାଏ । ସ୍ଥାନ ଅନୁଯାୟୀ ଆଣ୍ଟିବାୟୋଟିକ ଅଲଗା ଅଲଗା ଦିଆଯାଉଛି । ଆରମ୍ଭରେ ଇଂଲଣ୍ଡରେ ସେଫୋଟାକ୍ସିମ୍ କିମ୍ବା ସେଫ୍ଟ୍ରାଇଆକ୍ସନ୍ ଦିଆଯାଏ । ଆମେରିକାରେ ସ୍ଟ୍ରେପ୍ଟୋକୋକାଇ ପ୍ରତିରୋଧ ଯୋଗୁ ଭାନ୍କୋମାଇସିନ୍ ଯୋଗ କରି ଦିଆଯାଉଛି । ଆମ୍ପିସିଲିନ୍ ଓ କ୍ଲୋରାମ୍ଫେନିକଲ୍ ମିଶି ଭଲ କାମ କରୁଛି ।[୩୯]
ଅଧିକ ବୟସର ରୋଗୀ, ମସ୍ତିଷ୍କ ଆଘାତ ଇତିହାସ ଥିବା ରୋଗୀ, ନିକଟ ଅତୀତରେ ମସ୍ତିଷ୍କ ଅପରେଶନ ହୋଇଥିବା ରୋଗୀ କିମ୍ବା ସେରେବ୍ରାଲ ସଣ୍ଟ ଅପରେଶନ ହୋଇଥିବା ରୋଗୀ ହୋଇଥିଲେ ତାଙ୍କର ଏହି ଇତିହାସକୁ ବିବେଚନା କରି ଅନିର୍ଦ୍ଦିଷ୍ଟ ଔଷଧ ଦିଆଯାଏ । ଯୁବ ପିଲାମାନଙ୍କର, ବୟସ୍କ ଲୋକଙ୍କୁ ଓ ପ୍ରତିରୋଧ ଅକ୍ଷମ ଲୋକଙ୍କୁ ଆମ୍ପିସିଲିନ ଦିଆଯାଏ ଓ ଯାହା ଲିସ୍ଟେରିଆ ମୋନୋସାଇଟୋଜେନିସ୍ ଜୀବାଣୁ ବିରୁଦ୍ଧରେ କାମ କରେ । ସି.ଏସ୍.ଏଫ୍ ପରୀକ୍ଷା ପର ଗ୍ରାମ ସ୍ଟେନ ଫଳ ଓ ସମ୍ବେଦନଶୀଳ ଔଷଧର ନାମ ଜଣା ପଡ଼ିବା ପରେ ସେହି ଅନୁସାରେ ଔଷଧ ବଦଳ କରାଯାଏ । ଆଣ୍ଟିବାୟୋଟିକ କେବଳ ସୁଫଳ ଦେବ, ଏହା ଜଣା ପଡ଼ିଲେ ହେବ ନାହିଁ, ତାହା ରକ୍ତ-ମସ୍ତିଷ୍କ ପ୍ରତିରୋଧକୁ ଟପି ଉପଯୁକ୍ତ ପରିମାଣରେ ଯିବାକୁ ସକ୍ଷମ ହେବା ଦରକାର । ଅଧିକାଂଶ ଆଣ୍ଟିବାୟୋଟିକ୍ କେବଳ ଠେକୁଆ ଉପରେ ପରିକ୍ଷିତ ହୋଇଛି, ରୋଗୀ ଉପରେ ନୁହେଁ । ଫୁସଫୁସ ଯକ୍ଷ୍ମା ନିମନ୍ତେ ୬ ମାସ ଔଷଧ ଦେବା ଦରକାର କିନ୍ତୁ ଯକ୍ଷ୍ମା ମେନିଞ୍ଜାଇଟିସ୍ ନିମନ୍ତେ ଏକ ବର୍ଷ ବା ଅଧିକ ସମୟ ଧରି ଔଷଧ ଦିଆଯିବା ଦରକାର ।
ସ୍ଟିରଏଡ୍
[ସମ୍ପାଦନା]କିଶୋର ଓ ଯୁବାବସ୍ଥାରେ ଉଚ୍ଚ ଆୟକାରୀ ଓ ସ୍ୱଳ୍ପ ଏଚ୍.ଆଇ.ଭି. ଥିବା ସ୍ଥାନମାନଙ୍କରେ ଶ୍ରବଣ ଶକ୍ତି ହ୍ରାସ[୪୦] ଓ ସ୍ୱଳ୍ପ କାଳୀନ ସ୍ନାୟୁଗତ ଉନ୍ନତି[୪୧] ନିମନ୍ତେ କର୍ଟିକୋସ୍ଟିରଏଡ୍ (ସାଧାରଣତଃ ଡେକ୍ସାମେଥାଜୋନ୍) ଦିଆଯାଏ । କିଛି ଗବେଷଣାଦ୍ୱାରା ଦେଖାଯାଇଛି ଯେ ମୃତ୍ୟୁ ହାର କମିଛି, କିଛି ଗବେଷଣା ଦର୍ଶାଉଛି ଯେ କମୁନାହିଁ । ଯକ୍ଷ୍ମା ମେନିଞ୍ଜାଇଟିସ୍ରେ ବିଶେଷତଃ ଏଚ୍.ଆଇ.ଭି. ନ ଥିଲେ ଏହାଦ୍ୱାରା ବହୁତ ଉପକାର ହୁଏ ।[୪୨]
ବୈଶୟିକ ମାର୍ଗଦର୍ଶନ ଅନୁସାରେ ପ୍ରଥମ ଆଣ୍ଟିବାୟୋଟିକ ପାନ ପୂର୍ବରୁ ଡେକ୍ସାମେଥାଜୋନ୍ ବା ସେହିଭଳି କୌଣସି ଔଷଧ ଲଗାଏତ ଚାରି ଦିନ ଧରି ଦିଆଯିବା ଦରକାର । ନିମୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ରେ ଅଧିକ ଉପକାର ମୁଳୁଥିଲେ ମଧ୍ୟ ଅନ୍ୟ କୌଣସି ଜୀବାଣୁ ସନ୍ଧାନ ମିଳିଲେ ଔଷଧ ବନ୍ଦ କରିବା ଆବଶ୍ୟକ ।
ସ୍ୱଳ୍ପ ଆୟକାରୀ ଦେଶମାନଙ୍କରେ ଶିଶୁ ଓ ବୟସ୍କମାନଙ୍କର ସ୍ଟିରଏଡ୍ ଉପକାର ଉତ୍ସାହପ୍ରଦ ନୁହେଁ ଯାହାର କାରଣ ଜଣାନାହିଁ ।[୪୧] ଉଚ୍ଚ ଆୟକାରୀ ଦେଶମାନଙ୍କରେ ମଧ୍ୟ ଆଣ୍ଟିବାୟୋଟିକ ଦେବା ପୂର୍ବରୁ ଦେଲେ ବିଶେଷତଃ ଏଚ୍.ଇନ୍ଫ୍ଲୁଏଞ୍ଜି ମେନିଞ୍ଜାଇଟିସରେ ଏହା ଭଲ କାମ କରେ ।[୪୩] ଏଚ୍.ଆଇ.ବି. ଟିକା (Haemophilus influenzae type B vaccine) ଦେବା ପରେ ଏହି ରୋଗ ବହୁତ କମିଯାଇଛି ।
ଭୁତାଣୁ ମେନିଞ୍ଜାଇଟିସ୍
[ସମ୍ପାଦନା]ଜୀବାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ୍ ଭଳି ଭୁତାଣୁ ମେନିଞ୍ଜାଇଟିସ ରୋଗ ଏତେ ଭୟାବହ ନୁହେଁ ଓ ଏହା ନିମନ୍ତେ କୌଣସି ନିର୍ଦ୍ଦିଷ୍ଟ ଔଷଧ ମଧ୍ୟ ବାହାରି ନାହିଁ । ହର୍ପେସ୍ ସିମ୍ପ୍ଲେକ୍ସ ଓ ଭାରିସେଲ୍ଲ ଜୋସ୍ଟର ଭୁତାଣୁ ନିମନ୍ତେ ଆସାଇକ୍ଲୋଭାର ଦିଆଯାଇ ପାରେ, କିନ୍ତୁ ଏହା ଉପକାରୀ ବୋଲି କୌଣସି ଅଧ୍ୟୟନ ହୋଇନାହିଁ । ସାଧାରଣ ରୋଗରେ ରୋଗୀକୁ ଘରେ ରଖି ବିଛଣା-ବିଶ୍ରାମ, ତରଳ ପଦାର୍ଥ ଓ କଷ୍ଟ ନିବାରକ ଔଷଧ ଦେଇ ଚିକିତ୍ସା କରାଯାଇ ପାରେ ।[୪୪]
କବକ ମେନିଞ୍ଜାଇଟିସ୍
[ସମ୍ପାଦନା]କ୍ରିପ୍ଟୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ରେ ଆମ୍ଫୋଟେରିସିନ୍-ବି ଓ ଫ୍ଲୁସିସ୍ଟୋସିନ୍[୩୩][୪୫] ଔଷଧ ଉଚ୍ଚ ମାତ୍ରାରେ ଦିଆଯାଏ । ଅନ୍ତଃଖପୁରି ଚାପ ଅଧିକ ହେଲେ ବାରମ୍ବାର କଟିବେଧନ[୩୩] କରି ବା କଟି ନଳୀ ଦେଇ ସେରେବ୍ରୋସ୍ପାଇନାଲ୍ ଫ୍ଲୁଇଡ କାଢି ଚାପ କମେଇ ଦିଆଯାଏ ।
ପୂର୍ବ ସୂଚନା
[ସମ୍ପାଦନା]ଚିକିତ୍ସାବିହୀନ ଜୀବାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ପ୍ରାୟ ସର୍ବଦା ପ୍ରାଣ ଘାତକ । ଭୁତାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ଆପେ ଭଲ ହୋଇଯାଏ ଓ କ୍ୱଚିତ ପ୍ରାଣ ଘାତକ ହୁଏ। ଚିକିତ୍ସା ହୋଇଥିବା ଜୀବାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ମୃତ୍ୟୁ ରୋଗୀର ବୟସ ଓ ଜୀବାଣୁ ଉପରେ ନିର୍ଭରଶୀଳ । ନବଜାତ ଶିଶୁମାନଙ୍କ ମଧ୍ୟରୁ ୨୦ରୁ ୩୦% ମରିଯାଆନ୍ତି । ଅନ୍ୟ ପିଲାମାନଙ୍କର ମୃତ୍ୟୁ ହାର ପ୍ରାୟ ୨ % । ଯୁବକ ଅବସ୍ଥାରେ ଏହି ହାର ୧୯ରୁ ୩୭ % ହୋଇଯାଏ । ବୟସ ଅତିରିକ୍ତ ମୃତ୍ୟୁ ସଙ୍କଟ ନିର୍ଭର କରୁଥିବା ଅନ୍ୟ କାରଣଗୁଡ଼ିକ ମଧ୍ୟରେ: ଜୀବାଣୁ ନାମ, ସି.ଏସ୍.ଏଫ୍.ରୁ କେତେ ସମୟ ଭିତରେ ଏହା ନିର୍ମୂଳ ହେଉଛି, ଅସୁସ୍ଥତାର ଭୟାବହତା, ଚେତନହୀନତାର ପରିମାଣ ଓ ସି.ଏସ୍.ଏଫ୍.ରେ ଶ୍ୱେତ ରକ୍ତ କଣିକା କେତେ କମ୍ ଅଛି ତାହା ଉପରେ ନିର୍ଭର କରେ । ଗ୍ରୁପ ବି ସ୍ଟ୍ରେପ୍ଟୋକୋକାଇ, କୋଲାଇଫର୍ମ ଓ ଏସ୍. ନିମୋନି ଜୀବାଣୁଦ୍ୱାରା ହେଉଥିବା ମେନିଞ୍ଜାଇଟିସ୍ ଅପେକ୍ଷା ଏଚ୍.ଇନ୍ଫ୍ଲୁଏଞ୍ଜି ଓ ମେନିଙ୍ଗୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ ଅଳ୍ପ କ୍ଷତିକାରକ । ଯୁବକ ଅବସ୍ଥାରେ ନିମୋକୋକାଲ୍ ଅପେକ୍ଷା ମେନିଙ୍ଗୋକୋକାଲ ମେନିଞ୍ଜାଇଟିସ୍ର ମୃତ୍ୟୁ ହାର କମ(୩-୭%) ।
ପିଲାମାନଙ୍କର ସମ୍ଭାବ୍ୟ ଜଟୀଳତା ମଧ୍ୟରେ ସ୍ନାୟୁଗତ କାଲ, ବାତ(ଏପିଲେପ୍ସି), ଶିକ୍ଷାଗତ ଏବଂ ବୈବହାରିକ ଅସୁବିଧା ଓ ବୁଦ୍ଧିମତା କମିବା ଅନ୍ୟତମ । ଏହି ଅସୁବିଧାଗୁଡ଼ିକ ବଞ୍ଚିଯାଇଥିବା ୧୫% ଲୋକଙ୍କର ହୋଇପାରେ । ଶ୍ରବଣ ଶକ୍ତି କିଛି ମାତ୍ରାରେ ଫେରି ଆସିପାରେ । ଯୁବକମାନଙ୍କ ମଧ୍ୟରୁ ୬୬% ଲୋକଙ୍କର କୌଣସି ଅସାମର୍ଥ୍ୟ ହୁଏ ନାହିଁ । ବୋଧ ଶକ୍ତି ମୂଖ୍ୟ ସମସ୍ୟାମାନଙ୍କ ମଧ୍ୟରେ ୧୪% ରୋଗୀଙ୍କର କାଲ ଦୋଷ ଓ ୧୦% ରୋଗୀଙ୍କର ବୋଧ ଶକ୍ତି ହାନି ହୁଏ ।
ସଂକ୍ରମଣ ଅନୁଶୀଳନ
[ସମ୍ପାଦନା]
ଏହା ଗୋଟିଏ ସୂଚନା ଯୋଗ୍ୟ ରୋଗ ହୋଇଥିଲେ ମଧ୍ୟ ଏହାର ଘଟଣା ହାର ଜଣାନାହିଁ । ପଶ୍ଚିମ ଦେଶମାନଙ୍କରେ ପ୍ରତି ୧୦୦,୦୦୦ ଲୋକରେ ୩ ଜଣ ଲୋକ ଜୀବାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗରେ ପୀଡ଼ିତ ହୁଅନ୍ତି । ପ୍ରତି ଲକ୍ଷେ ଲୋକରେ ୧୦.୯ ଜଣ ଭୁତାଣୁ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ଭୋଗନ୍ତି । ବ୍ରାଜିଲରେ ପ୍ରତି ଏକ ଲକ୍ଷ ଲୋକରେ ୪୫.୮ ଲୋକ ଜୀବାଣୁ ଜନିତ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ଭୋଗନ୍ତି । ଏକ ଶତାବ୍ଦିରୁ ଉର୍ଦ୍ଧ୍ୱ ସମୟ ଧରି ସବ୍ସାହାରା ଆଫ୍ରିକାରେ ମେନିଙ୍ଗୋକୋକାଲ୍ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ହେଉଥିବାରୁ ଏହାକୁ ମେନିଞ୍ଜିଆଲ୍ ବେଲ୍ଟ୍ କୁହାଯାଉଛି। ଡିସେମ୍ବରରୁ ଜୁନ(ଶୁଷ୍କ ଜଳବାୟୁ) ମଧ୍ୟରେ ଏହି ରୋଗର ମହାମାରୀ ଲଗାଏତ ଦୁଇ ତିନି ବର୍ଷ ଧରି ହୋଇପାରେ । ଆର୍ଦ୍ର ଜଳବାୟୁରେ ରୋଗ କମିଯାଏ ।[୪୬] ଏହି ସ୍ଥାନମାନଙ୍କରେ ଲକ୍ଷେ ଲୋକରେ ୧୦୦-୮୦୦ଲୋକ ରୋଗଗ୍ରସ୍ତ ହୁଅନ୍ତି ।[୪୭] ଇତିହାସରେ ସବୁଠାରୁ ବଡ଼ ମହାମାରୀ ୧୯୯୬-୯୭ ମସିହାରେ ହୋଇ ୨,୫୦,୦୦୦ ଲକ୍ଷ ଲୋକ ରୋଗ ଭୋଗିଥିଲେ ଓ ତନ୍ମଧ୍ୟରୁ ୨୫୦୦୦ ଲୋକ ମରିଥିଲେ ।
ସ୍ୱଳ୍ପ କାଳୀନ ସେନା ବାରାକ୍ ବା କଲେଜ କାମ୍ପସ ବା ବାର୍ଷିକ ହଜ୍ ଭଳି ସମାବେଶ ସମୟରେ ମେନିଙ୍ଗୋକୋକାଲ୍ ରୋଗ ହୁଏ । ଏହାର ସଠିକ କାରଣ ଅଜଣା ଥିଲେ ମଧ୍ୟ ସାମାଜିକ/ଅର୍ଥନୈତିକ ଅବସ୍ଥା, ଜଳବାୟୁ, ପ୍ରତିରୋଧ ଶକ୍ତି ହ୍ରାସ ଓ ଶ୍ୱାସ ରୋଗ ସଂକ୍ରମଣ ଏହି ରୋଗକୁ ପ୍ରୋତ୍ସାହିତ କରୁଥାଇ ପାରେ ।
ବିଭିନ୍ନ ସ୍ଥାନରେ ବିଭିନ୍ନ ପ୍ରକାର ଅଣୁଜୀବ ସଂକ୍ରମଣ ହୁଏ । ୟୁରୋପରେ ଏନ୍.ମେନିଞ୍ଜାଇଟିଡିସ୍ ଗ୍ରୁପ୍ ବି ଓ ସିଦ୍ୱାରାଦ୍ୱାରା ଏହି ରୋଗ ହୁଏ । ଏସିଆ ଓ ଆଫ୍ରିକାରେ ସମୁଦାୟ ଲିପିବଦ୍ଧ ରୋଗର ୮୦ରୁ ୮୫ % ଗ୍ରୁପ ଏଦ୍ୱାରା ହୁଏ ।[୪୭]
ଇତିହାସ
[ସମ୍ପାଦନା]କିଛି ଲୋକଙ୍କ ମତରେ ଗ୍ରୀକ ଚିକିତ୍ସକ ହିପୋକ୍ରାଟେସ୍ ମେନିଞ୍ଜାଇଟିସ୍ ବିଷୟରେ ଅବଗତ ଥିଲେ । ମେନିଞ୍ଜିଜ୍ମ ବିଷୟରେ ରେନାସାଁ ସମୟର ଚିକିତ୍ସକ ଆଭିସେନାଙ୍କୁ ଜଣା ଥିଲା ।[୪୮] ୧୭୬୮ ମସିହାରେ ଏଡିନ୍ବର୍ଗ ଚିକିତ୍ସକ ସାର୍ ରବର୍ଟ ହ୍ୟାଟଙ୍କର( Sir Robert Whytt) ଏକ ମରଣୋତ୍ତର ଆଲେଖ୍ୟରେ ମସ୍ତିଷ୍କର ଡ୍ରପ୍ସି ଲେଖାଯାଇଥିବା ରୋଗ ଯକ୍ଷ୍ମା ମେନିଞ୍ଜାଇଟିସ୍ ଲକ୍ଷଣ ସହ ମେଳ ଖାଉଥିବା ଜଣାଯାଏ । କିନ୍ତୁ ପର ଶତାବ୍ଦି ପର୍ଯ୍ୟନ୍ତ ଯକ୍ଷ୍ମା ଜୀବାଣୁ ସହ ଏହି ରୋଗର ସମ୍ପର୍କ ଜଣା ନ ଥିଲା ।[୪୮][୪୯]
ମେନିଞ୍ଜାଇଟିସ୍ ମହାମାରୀ ଏକ ନିକଟ ଅତୀତର ଘଟଣା ।[୫୦] ଜେନେଭାରେ ୧୮୦୫ ମସିହାରେ ହୋଇଥିବା ମହାମାରୀ ବିଷୟରେ ସର୍ବ ପ୍ରଥମ ଲେଖା ଥିବା ଜଣାଯାଏ ।[୫୦][୫୧] ଆଫ୍ରିକାରେ ୧୮୪୦ ମସିହାରେ ପ୍ରଥମେ ଏହି ବିଷୟରେ ଲେଖା ହୋଇଥିଲା । ବିଂଶ ଶତାବ୍ଦୀରେ ୧୯୦୫ରୁ ୧୯୦୮ ମଧ୍ୟରେ ନାଇଜେରିଆ ଓ ଘାନାରେ ମହାମାରୀ ହୋଇଥିବା ଲିପିବଦ୍ଧ ହୋଇଛି ।
ପ୍ରଥମେ ମେନିଞ୍ଜାଇଟିସ୍ ରୋଗ ମେନିଙ୍ଗୋକୋକସ୍ ଜୀବାଣୁଦ୍ୱାରା ହେଉଥିବା କଥା ୧୮୮୭ ମସିହାରେ ଅସ୍ଟ୍ରିଆ ଦେଶର ଆନ୍ଟନ ଉଇସେଲ୍ବମ୍ ଲେଖିଥିଲେ ।[୫୨] ୧୯୦୬ ମସିହାରେ ଏହି ରୋଗର ମୃତ୍ୟୁ ହାର ୯୦% ଥିଲା । ଆମେରିକା ବୈଜ୍ଞାନିକ ସାଇମନ୍ ଫ୍ଲେକ୍ସନର୍ ୧୯୦୬ ମସିହାରେ ଘୋଡାରୁ ଆଣ୍ଟିସେରମ୍ ପ୍ରସ୍ତୁତ କରିବା ପରେ ମେନିଙ୍ଗୋକୋକାଲ ମୃତ୍ୟୁ ଉଲ୍ଲେଖନୀୟ ଭାବରେ କମିଗଲା । ୧୯୪୪ ମସିହାରେ ଉଦ୍ଭାବିତ ପେନିସିଲିନ ଏହା ବିରୁଦ୍ଧରେ କାମ କରୁଥିବା ଜଣାଗଲା ।[୫୩] ହେମୋଫାଇଲସ୍ ଟିକା ବିଂଶ ଶତାବ୍ଦୀରେ ଶେଷ ଆଡକୁ ବାହାରିବା ପରେ ଏହି ଜୀବାଣୁ ଜନିତ ରୋଗ ମଧ୍ୟ କମିଗଲା । ସ୍ଟିରଏଡଦ୍ୱାରା ଉନ୍ନତି ହେବାର ପ୍ରମାଣ ୨୦୦୨ ମସିହାରେ ପରିଲକ୍ଷିତ ହେଲା ।[୪୧]
ଆଧାର
[ସମ୍ପାଦନା]- ↑ ୧.୦୦ ୧.୦୧ ୧.୦୨ ୧.୦୩ ୧.୦୪ ୧.୦୫ ୧.୦୬ ୧.୦୭ ୧.୦୮ ୧.୦୯ ୧.୧୦ ୧.୧୧ ୧.୧୨ Sáez-Llorens X, McCracken GH (2003). "Bacterial meningitis in children". Lancet. 361 (9375): 2139–48. doi:10.1016/S0140-6736(03)13693-8. PMID 12826449.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ ୨.୦ ୨.୧ ୨.୨ ୨.୩ ୨.୪ "Bacterial Meningitis". CDC. April 1, 2014. Archived from the original on 5 March 2016. Retrieved 5 March 2016.
- ↑ ୩.୦ ୩.୧ ୩.୨ ୩.୩ ୩.୪ ୩.୫ ୩.୬ van de Beek D, de Gans J, Tunkel AR, Wijdicks EF (January 2006). "Community-acquired bacterial meningitis in adults". The New England Journal of Medicine. 354 (1): 44–53. doi:10.1056/NEJMra052116. PMID 16394301.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ୪.୦ ୪.୧ ୪.୨ Ginsberg L (March 2004). "Difficult and recurrent meningitis" (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 75 Suppl 1 (90001): i16–21. doi:10.1136/jnnp.2003.034272. PMC 1765649. PMID 14978146. Archived (PDF) from the original on 2012-01-21. Retrieved 2012-12-11.
- ↑ ୫.୦ ୫.୧ ୫.୨ ୫.୩ ୫.୪ ୫.୫ ୫.୬ ୫.୭ Tunkel AR; Hartman BJ; Kaplan SL; et al. (November 2004). "Practice guidelines for the management of bacterial meningitis" (PDF). Clinical Infectious Diseases. 39 (9): 1267–84. doi:10.1086/425368. PMID 15494903. Archived (PDF) from the original on 2011-04-09. Retrieved 2012-12-11.
- ↑ "Viral Meningitis". CDC. November 26, 2014. Archived from the original on 4 March 2016. Retrieved 5 March 2016.
- ↑ Global Burden of Disease Study 2013, Collaborators (22 August 2015). "Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet (London, England). 386 (9995): 743–800. PMID 26063472.
{{cite journal}}:|first1=has generic name (help)CS1 maint: numeric names: authors list (link) - ↑ GBD 2013 Mortality and Causes of Death, Collaborators (17 December 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385 (9963): 117–71. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442.
{{cite journal}}:|first1=has generic name (help)CS1 maint: numeric names: authors list (link) - ↑ ୯.୦ ୯.୧ "Meningococcal meningitis Fact sheet N°141". WHO. November 2015. Archived from the original on 5 March 2016. Retrieved 5 March 2016.
- ↑ Mosby's pocket dictionary of medicine, nursing & health professions (6th ed.). St. Louis, Mo.: Mosby/Elsevier. 2010. p. traumatic meningitis. ISBN 9780323066044.
- ↑ Liddell HG, Scott R (1940). "μήνιγξ". A Greek-English Lexicon. Oxford: Clarendon Press. Archived from the original on 2013-11-08. Retrieved 2016-04-26.
- ↑ van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M (2004). "Clinical features and prognostic factors in adults with bacterial meningitis" (PDF). The New England Journal of Medicine. 351 (18): 1849–59. doi:10.1056/NEJMoa040845. PMID 15509818. Archived from the original on 2013-05-09. Retrieved 2012-12-12.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D (2008). "Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines". BMJ (Clinical research ed.). 336 (7657): 1367–70. doi:10.1136/bmj.a129. PMC 2427067. PMID 18556318.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Management of invasive meningococcal disease in children and young people (PDF). Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN). 2008. ISBN 978-1-905813-31-5. Archived from the original (PDF) on 2014-07-09. Retrieved 2012-12-12.
{{cite book}}: Unknown parameter|month=ignored (help) - ↑ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ (2002). "The diagnostic accuracy of Kernig's sign, [[Brudzinski neck sign]], and nuchal rigidity in adults with suspected meningitis" (PDF). Clinical Infectious Diseases. 35 (1): 46–52. doi:10.1086/340979. PMID 12060874.
{{cite journal}}: URL–wikilink conflict (help); Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Varon J, Chen K, Sternbach GL (1998). "Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy". J Emerg Med. 16 (4): 643–7. doi:10.1016/S0736-4679(98)00061-4. PMID 9696186.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Hsu HE; Shutt KA; Moore MR; et al. (2009). "Effect of pneumococcal conjugate vaccine on pneumococcal meningitis". N Engl J Med. 360 (3): 244–256. doi:10.1056/NEJMoa0800836. PMID 19144940.
{{cite journal}}: Unknown parameter|author-separator=ignored (help) - ↑ Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O'Leary SJ (2008). "Can we prevent cochlear implant recipients from developing pneumococcal meningitis?" (PDF). Clin. Infect. Dis. 46 (1): e1–7. doi:10.1086/524083. PMID 18171202. Archived (PDF) from the original on 2014-02-03. Retrieved 2012-12-14.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ ୧୯.୦ ୧୯.୧ Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J (2000). "Tuberculous meningitis" (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 68 (3): 289–99. doi:10.1136/jnnp.68.3.289. PMC 1736815. PMID 10675209. Archived (PDF) from the original on 2012-01-21. Retrieved 2012-12-14.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ ୨୦.୦ ୨୦.୧ Tebruegge M, Curtis N (2008). "Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis". Clinical Microbiology Reviews. 21 (3): 519–37. doi:10.1128/CMR.00009-08. PMC 2493086. PMID 18625686.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Raman Sharma R (2010). "Fungal infections of the nervous system: current perspective and controversies in management". International journal of surgery (London, England). 8 (8): 591–601. doi:10.1016/j.ijsu.2010.07.293. PMID 20673817.
- ↑ ୨୨.୦ ୨୨.୧ Sirven JI, Malamut BL (2008). Clinical neurology of the older adult (2nd ed. ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 439. ISBN 9780781769471. Archived from the original on 2022-10-23. Retrieved 2012-12-15.
{{cite book}}:|edition=has extra text (help) - ↑ Honda H, Warren DK (2009 Sep). "Central nervous system infections: meningitis and brain abscess". Infectious disease clinics of North America. 23 (3): 609–23. doi:10.1016/j.idc.2009.04.009. PMID 19665086.
{{cite journal}}: Check date values in:|date=(help) - ↑ Kauffman CA, Pappas PG, Patterson TF (19 October 2012). "Fungal infections associated with contaminated methyprednisolone injections—preliminary report". New England Journal of Medicine. Online first. doi:10.1056/NEJMra1212617.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Park, Benjamin J; Park BJ, Wannemuehler KA, Marston BJ, Govender N, Pappas PG, Chiller TM. (1 February 2009). "Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS". AIDS. 23 (4): 525–530. doi:10.1097/QAD.0b013e328322ffac. PMID 19182676.
{{cite journal}}: CS1 maint: date and year (link) CS1 maint: multiple names: authors list (link) - ↑ ୨୬.୦ ୨୬.୧ Graeff-Teixeira C, da Silva AC, Yoshimura K (2009). "Update on eosinophilic meningoencephalitis and its clinical relevance" (PDF). Clinical Microbiology Reviews. 22 (2): 322–48. doi:10.1128/CMR.00044-08. PMC 2668237. PMID 19366917. Archived (PDF) from the original on 2014-02-03. Retrieved 2012-12-15.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Gleissner B, Chamberlain MC (2006). "Neoplastic meningitis". Lancet Neurol. 5 (5): 443–52. doi:10.1016/S1474-4422(06)70443-4. PMID 16632315.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Provan, Drew; Andrew Krentz (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN 0-19-856663-8.
- ↑ ୨୯.୦ ୨୯.୧ ୨୯.୨ ୨୯.୩ ୨୯.୪ Chaudhuri A; Martinez–Martin P; Martin PM; et al. (2008). "EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults". European Journal of Neurolology. 15 (7): 649–59. doi:10.1111/j.1468-1331.2008.02193.x. PMID 18582342.
{{cite journal}}: Unknown parameter|author-separator=ignored (help); Unknown parameter|month=ignored (help) - ↑ ୩୦.୦ ୩୦.୧ ୩୦.୨ Straus SE, Thorpe KE, Holroyd-Leduc J (2006). "How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?". Journal of the American Medical Association. 296 (16): 2012–22. doi:10.1001/jama.296.16.2012. PMID 17062865.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ ୩୧.୦ ୩୧.୧ Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA (2003). "Early management of suspected bacterial meningitis and meningococcal septicaemia in adults" (PDF). The Journal of infection. 46 (2): 75–7. doi:10.1053/jinf.2002.1110. PMID 12634067. Archived from the original (PDF) on 2011-07-25. Retrieved 2012-12-17.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) – formal guideline at British Infection Society & UK Meningitis Research Trust (2004). "Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults". British Infection Society Guidelines. Archived from the original on 2013-10-19. Retrieved 2008-10-19.{{cite web}}: Unknown parameter|month=ignored (help) - ↑ Sakushima, K; Hayashino, Y; Kawaguchi, T; Jackson, JL; Fukuhara, S (2011 Apr). "Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis". The Journal of infection. 62 (4): 255–62. doi:10.1016/j.jinf.2011.02.010. PMID 21382412.
{{cite journal}}: Check date values in:|date=(help)CS1 maint: multiple names: authors list (link) - ↑ ୩୩.୦ ୩୩.୧ ୩୩.୨ Bicanic T, Harrison TS (2004). "Cryptococcal meningitis" (PDF). British Medical Bulletin. 72 (1): 99–118. doi:10.1093/bmb/ldh043. PMID 15838017. Archived (PDF) from the original on 2012-09-07. Retrieved 2012-12-19.
- ↑ Sloan D, Dlamini S, Paul N, Dedicoat M (2008). Sloan, Derek (ed.). "Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings". Cochrane Database of Systematic Reviews (4): CD005647. doi:10.1002/14651858.CD005647.pub2. PMID 18843697. CD005647.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Warrell DA, Farrar JJ, Crook DWM (2003). "24.14.1 Bacterial meningitis". Oxford Textbook of Medicine Volume 3 (Fourth ed.). Oxford University Press. pp. 1115–29. ISBN 0-19-852787-X.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ ୩୬.୦ ୩୬.୧ ୩୬.୨ "CDC – Meningitis: Transmission". Centers for Disease Control and Prevention (CDC). August 6, 2009. Archived from the original on 29 June 2011. Retrieved 18 June 2011.
- ↑ ୩୭.୦ ୩୭.୧ Weisfelt M, de Gans J, van der Poll T, van de Beek D (2006). "Pneumococcal meningitis in adults: new approaches to management and prevention". Lancet Neurol. 5 (4): 332–42. doi:10.1016/S1474-4422(06)70409-4. PMID 16545750.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ ୩୮.୦ ୩୮.୧ Zalmanovici Trestioreanu, A; Fraser, A; Gafter-Gvili, A; Paul, M; Leibovici, L (2011 Aug 10). "Antibiotics for preventing meningococcal infections". Cochrane database of systematic reviews (Online) (8): CD004785. doi:10.1002/14651858.CD004785.pub4. PMID 21833949.
{{cite journal}}: Check date values in:|date=(help)CS1 maint: multiple names: authors list (link) - ↑ Prasad, K; Kumar, A; Gupta, PK; Singhal, T (2007 Oct 17). "Third generation cephalosporins versus conventional antibiotics for treating acute bacterial meningitis". Cochrane database of systematic reviews (Online) (4): CD001832. doi:10.1002/14651858.CD001832.pub3. PMID 17943757.
{{cite journal}}: Check date values in:|date=(help)CS1 maint: multiple names: authors list (link) - ↑ van de Beek D (2010). "Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data". Lancet Neurol. 9 (3): 254–63. doi:10.1016/S1474-4422(10)70023-5. PMC 2835871. PMID 20138011.
{{cite journal}}: Invalid|display-authors=3(help); Unknown parameter|author-separator=ignored (help); Unknown parameter|month=ignored (help) - ↑ ୪୧.୦ ୪୧.୧ ୪୧.୨ Brouwer MC, McIntyre P, de Gans J, Prasad K, van de Beek D (2010). Van De Beek, Diederik (ed.). "Corticosteroids for acute bacterial meningitis". Cochrane Database of Systematic Reviews (9): CD004405. doi:10.1002/14651858.CD004405.pub3. PMID 20824838. CD004405.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Prasad, K; Singh, MB (2008 Jan 23). "Corticosteroids for managing tuberculous meningitis". Cochrane database of systematic reviews (Online) (1): CD002244. doi:10.1002/14651858.CD002244.pub3. PMID 18254003.
{{cite journal}}: Check date values in:|date=(help) - ↑ McIntyre PB; Berkey CS; King SM; et al. (1997). "Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988". Journal of the American Medical Association. 278 (11): 925–31. doi:10.1001/jama.1997.03550110063038. PMID 9302246.
{{cite journal}}: Unknown parameter|author-separator=ignored (help); Unknown parameter|month=ignored (help) - ↑ "Meningitis and Encephalitis Fact Sheet". National Institute of Neurological Disorders and Stroke (NINDS). 2007-12-11. Archived from the original on 2014-01-04. Retrieved 2009-04-27.
- ↑ Gottfredsson M, Perfect JR (2000). "Fungal meningitis". Seminars in Neurology. 20 (3): 307–22. doi:10.1055/s-2000-9394. PMID 11051295.
- ↑ Greenwood B (1999). "Manson Lecture. Meningococcal meningitis in Africa". Trans. R. Soc. Trop. Med. Hyg. 93 (4): 341–53. doi:10.1016/S0035-9203(99)90106-2. PMID 10674069.
- ↑ ୪୭.୦ ୪୭.୧ World Health Organization (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). Vol. 3. pp. 1–83. Archived (PDF) from the original on 2013-10-30. Retrieved 2012-12-25.
- ↑ ୪୮.୦ ୪୮.୧ Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi (1998). "Infections and inflammatory involvement of the CNS". The Genesis of Neuroscience. Thieme. pp. 219–21. ISBN 1-879284-62-6.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ Whytt R (1768). Observations on the Dropsy in the Brain. Edinburgh: J. Balfour.
- ↑ ୫୦.୦ ୫୦.୧ Greenwood B (2006). "100 years of epidemic meningitis in West Africa – has anything changed?" (PDF). Tropical Medicine & International health: TM & IH. 11 (6): 773–80. doi:10.1111/j.1365-3156.2006.01639.x. PMID 16771997. Archived from the original on 2013-06-02. Retrieved 2012-12-26.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Vieusseux G (1806). "Mémoire sur le Maladie qui a regne à Génève au printemps de 1805". Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles) (in French). 11: 50–53.
{{cite journal}}: CS1 maint: unrecognized language (link) - ↑ Weichselbaum A (1887). "Ueber die Aetiologie der akuten Meningitis cerebro-spinalis". Fortschrift der Medizin (in German). 5: 573–583.
{{cite journal}}: CS1 maint: unrecognized language (link) - ↑ Rosenberg DH, Arling PA (1944). "Penicillin in the treatment of meningitis". Journal of the American Medical Association. 125 (15): 1011–17. doi:10.1001/jama.1944.02850330009002. reproduced in Rosenberg DH, Arling PA (1984). "Penicillin in the treatment of meningitis". Journal of the American Medical Association. 251 (14): 1870–6. doi:10.1001/jama.251.14.1870. PMID 6366279.
{{cite journal}}: Unknown parameter|month=ignored (help)
ଅଧିକ ତଥ୍ୟ
[ସମ୍ପାଦନା]- ମେନିଞ୍ଜାଇଟିସ୍ at Curlie
- Meningitis Centers for Disease Control and Prevention (CDC)
