ନିମୋନିଆ
| ନିମୋନିଆ | |
|---|---|
 ଏହି କୃଷ୍ନ-ଧବଳ ଏକ୍ସ-ରେ ଛବିରେ ଦେଖାଯାଉଛି: ନିମୋନିଆଦ୍ୱାରା ଡାହାଣ ପାଖ ଫୁସଫୁସର କ୍ଷତିଗ୍ରସ୍ତ ସ୍ଥାନର ଗୋଟିଏ ତ୍ରିକୋଣାକାର ଧଳା ଛାଇ | |
| ଶ୍ରେଣୀବିଭାଗ ଓ ବାହାର ସ୍ରୋତ | |
| ସ୍ପେଶାଲିଟି | pulmonology[*], ସଂକ୍ରାମକ ରୋଗ[*] |
| ଆଇସିଡ଼ି-୧୦ | J12., J13., J14., J15., J16., J17., J18., P23. |
| ଆଇସିଡ଼ି-୯-ସିଏମ୍ | 480-486, 770.0 |
| ରୋଗ ଡାଟାବେସ | 10166 |
| ମେଡ଼ିସିନ-ପ୍ଲସ | 000145 |
| ଇ-ମେଡ଼ିସିନ | topic list |
| Patient UK | ନିମୋନିଆ |
| MeSH | D011014 |
ନିମୋନିଆ ରୋଗ ଫୁସଫୁସରେ ଥିବା ଅଣୁବୀକ୍ଷଣୀୟ ବାୟୁ ଥଳିର (Alveolus) ପ୍ରଦାହକୁ କୁହାଯାଏ । [୧][୨] ଏହାର ଲକ୍ଷଣ ଗୁଡ଼ିକ ଯଥାକ୍ରମେ କାଶ ସହିତ ଖଙ୍କାର, ଛାତି ଯନ୍ତ୍ରଣା, ଜ୍ୱର, ଓ ଶ୍ୱାସକଷ୍ଟ.[୩] ଲକ୍ଷଣ ଗୁଡ଼ିକ ସାଧାରଣରୁ ସାଂଘାତିକ ହୋଇପାରେ ।[୪] ବୃଦ୍ଧ ଓ ଅଳ୍ପ ଯୁବାବୟସରେ ଏହାର ସ୍ୱାଭାବିକ ଲକ୍ଷଣ ଦେଖାଯାଏ ନାହିଁ ।[୫] ଚିକିତ୍ସା ଆରମ୍ଭର ତିନି ଦିନ ମଧ୍ୟରେ ଅବସ୍ଥାର ଉନ୍ନତି ହୁଏ କିନ୍ତୁ ଏହା ପରେ ଏକ ମାସ ପର୍ଯ୍ୟନ୍ତ ରୋଗୀକୁ ଥକ୍କା ଲାଗେ ।[୪]
ସାଧାରଣତଃ ଏହି ରୋଗ ଭୁତାଣୁ ବା ଜୀବାଣୁ ଦ୍ୱାରା ଏବଂ ଅଳ୍ପ କେତେକ କ୍ଷେତ୍ରରେ କେତେକ ଅଣୁଜୀବ, ଔଷଧ ଓ ଅଟୋଇମ୍ମ୍ୟୁନିଟିଦ୍ୱାରା ସଂଘଟିତ ହୁଏ ।[୧][୬] ଏହି ରୋଗର ସଙ୍କଟ ଦାୟକ ଅବସ୍ଥା ମଧ୍ୟରେ ଅନ୍ୟ ଫୁସଫୁସ ରୋଗ ଯଥା: ସିସ୍ଟିକ୍ ଫାଇବ୍ରୋସିସ୍, ସିଓପିଡି, ଆଜ୍ମା, ମଧୁମେହ, ହୃଦ୍ରୋଧ, ଧୁମ୍ରପାନ ଇତିହାସ, କାଶିବାର ଅକ୍ଷମତା ରୋଗ, ସ୍ଟ୍ରୋକ୍ ବା ସ୍ୱଳ୍ପ ଇମ୍ମ୍ୟୁନିଟି ଥିବା ସିସ୍ଟମ ଦାୟୀ । [୭] ଲକ୍ଷଣ ଓ ଶାରୀରିକ ପରୀକ୍ଷା ସାହାଯ୍ୟରେ ଏହି ରୋଗ ନିର୍ଣ୍ଣୟ କରାଯାଏ । ଛାତି ଏକ୍ସରେ, ରକ୍ତ ପରୀକ୍ଷା, ଓ ଖଙ୍କାର ଜୀବାଣୁର (କଲ୍ଚର) କରି ରୋଗ ନିର୍ଣ୍ଣୟ କରାଯାଏ ।[୮] ଏହି ରୋଗର ଉତ୍ସ ଅନୁସାରେ ଶ୍ରେଣୀ ବିଭାଗ କରାଯାଏ ।[୯]
ଏହି ରୋଗ ପ୍ରତିଷେଧ ନିମନ୍ତେ ଟିକା ଉପଲବ୍ଧ ହେଲାଣି । ଅନ୍ୟ ବ୍ୟବସ୍ଥା ମଧ୍ୟରେ ହସ୍ତ ପ୍ରକ୍ଷାଳନ ଓ ଧୁମ୍ରପାନ ତ୍ୟାଗ ଉଲ୍ଲେଖନୀୟ ।[୧୦] ଅନ୍ତର୍ନିହିତ କାରଣ ଉପରେ ଏହାର ଚିକିତ୍ସା ନିର୍ଭର କରେ ।[୪] ଜୀବାଣୁଦ୍ୱାରା ହେଉଥିବା ନିମୋନିଆକୁ ଆଣ୍ଟିବାୟୋଟିକ ଦେଇ ଚିକିତ୍ସା କରାଯାଏ ।[୧୧] ରୋଗୀ ଅବସ୍ଥା ସାଂଘାତିକ ଥିଲେ ଡାକ୍ତରଖାନାକୁ ନିଆଯାଏ ।[୪] ଅମ୍ଳଜାନ ସ୍ତର କମ୍ ଥିଲେ ଅମ୍ଳଜାନ ଥେରାପି ଦିଆଯାଏ ।[୧୧]
ପ୍ରତି ବର୍ଷ ପୃଥିବୀର ପ୍ରାୟ ୭% (୪୫୦ ନିୟୁତ) ଲୋକଙ୍କୁ ଏହି ରୋଗ ଆକ୍ରମଣ କରିବା ଫଳରେ ପ୍ରାୟ ୪ ନିୟୁତ ଲୋକ ମୃତ୍ୟୁ ମୁଖରେ ପତିତ ହୁଅନ୍ତି ।[୧୨][୧୩] ଊନବିଂଶ ଶତାବ୍ଦୀରେ ଉଇଲିୟମ ଓସଲର ଏହି ରୋଗକୁ ମୃତ୍ୟୁଦୂତମାନଙ୍କ କ୍ୟାପଟେନ ନାମ ଦେଇଥିଲେ ।[୧୪] ବିଂଶ ଶତାବ୍ଦୀରେ ଆଣ୍ଟିବାୟୋଟିକ ଓ ଟିକାର ଉଦ୍ଭାବନ ପରେ ଲୋକଙ୍କର ବଞ୍ଚିବା ଆଶା ବଢ଼ିଗଲା ।[୧୨] ସେ ଯାହାହେଉ ତଥାପି ବିକଶିତ ଦେଶମାନଙ୍କରେ ଅଦ୍ୟାପି ଅତି ବୃଦ୍ଧ, ଅତି ଅଳ୍ପ ବୟସ୍କ ଓ କ୍ରନିକ ରୋଗୀଙ୍କ ନିମନ୍ତେ ଏହା ମୃତ୍ୟୁର ମୂଖ୍ୟ କାରଣ ଅଛି ।[୧୨][୧୫] ଅନ୍ୟ ରୋଗଦ୍ୱାରା ମୃତ୍ୟୁର ସମୀପବର୍ତ୍ତି ଥିବା ରୋଗୀଙ୍କୁ ଏହି ରୋଗଦ୍ୱାରା କଷ୍ଟ ଲାଘବ ହେଉଥିବାରୁ ଏହାକୁ ବୃଦ୍ଧଙ୍କ ସାଥୀ ନାମ ଦିଆଯାଇଛି ।[୧୬]
ଚିହ୍ନ ଓ ଲକ୍ଷଣ
[ସମ୍ପାଦନା]| ଲକ୍ଷଣ ହାର | |
|---|---|
| ଲକ୍ଷଣ | ହାର |
| କାଶ | |
| ଅବସନ୍ନ | |
| ଜର | |
| ଛୋଟ ଶ୍ୱାସ | |
| ଖଙ୍କାର | |
| ଛାତି ଯନ୍ତ୍ରଣା | |
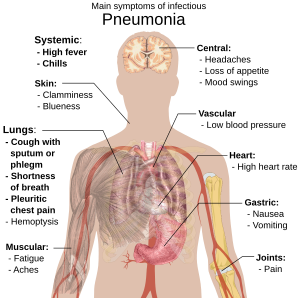
ନିମୋନିଆ ରୋଗୀଙ୍କର ସାଧାରଣତଃ କଫ ସହ କାଶ, କମ୍ପ ସହ ଜର, ଛୋଟ ଶ୍ୱାସକ୍ରିୟା, ଲମ୍ବା ପ୍ରଶ୍ୱାସ ନେଲାବେଳେ ତୀବ୍ର ଫୋଡିବା ଭଳି ଛାତି ଯନ୍ତ୍ରଣା ଓ ବର୍ଦ୍ଧିତ ଶ୍ୱାସ କ୍ରିୟା ହାର[୧୭] ଦେଖାଯାଏ । ବୟଷ୍କ ଲୋକଙ୍କର ବ୍ୟାକୁଳତା (Confusion) ଏକ ମୂଖ୍ୟ ଚିହ୍ନ ।[୧୭] ପାଞ୍ଚ ବର୍ଷ ବୟସରୁ କମ ସାନ ପିଲାମାନଙ୍କର ଜର, କାଶ, କଷ୍ଟକର ଶ୍ୱାସ କ୍ରିୟା ଓ ଉପବାସ ମୂଖ୍ୟ ଲକ୍ଷଣ ହୁଏ ।
ଜର କୌଣସି ବିଧିବଦ୍ଧ ଭାବରେ ହୁଏ ନାହିଁ । ଅତି ସାଂଘାତିକ ରୋଗରେ ଓ ପୁଷ୍ଟିମାନ୍ଦ୍ୟ ଥିଲେ ଜର ନ ହୋଇପାରେ । ଦୁଇ ମାସରୁ ସାନ ପିଲାଙ୍କର ଅଧିକାଂଶ ସମଯରେ କାଶ ହୁଏ ନାହିଁ । ରୋଗ ସାଂଘାତିକ ହେଲେ ଚମ ନୀଳ ପଡେ, ଶୋଷ କମିଯାଏ, ବାତ ମାରେ, ଲଗାଏତ ବାନ୍ତି ହୁଏ, ଚେତନା କମ ରହେ ଓ ଉତ୍ତାପ ଅତି ଅଧିକ ବା କମ ରହେ ।
ଜୀବାଣୁ ଓ ଭୁତାଣୁ ଜନିତ ନିମୋନିଆରେ ଏହି ଭଳି ଲକ୍ଷଣ ଦେଖାଯାଏ । ଲେଜିଓନେଲା ଜନିତ ନିମୋନିଆରେ ପେଟ ଯନ୍ତ୍ରଣା, ତରଳ ଝାଡା ଓ ବ୍ୟାକୁଳତା ଦେଖାଯାଏ ।[୧୮] ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନିଆରେ ମାଟିଆ ଖଙ୍କାର ଦେଖାଯାଏ ।[୧୯] କ୍ଲେବସିଲା ଜନିତ ନିମୋନିଆରେ ରକ୍ତିମ ଖଙ୍କାର ପଡେ ଯାହାକୁ କ୍ୟୁରାଣ୍ଟ ଜେଲି (currant jelly) ନାମ ଦିଆ ଯାଇଛି । ଯକ୍ଷ୍ମା, ଗ୍ରାମ ବିଯୁକ୍ତାତ୍ମକ ନିମୋନିଆ, ଫୁସଫୁସରେ ପୂଜ (Lung abcess) ଥିଲେ ଓ ତୀବ୍ର ବ୍ରୋଙ୍କାଇଟିସ୍ରେ ମଧ୍ୟ କଫ ସାଥୀରେ ରକ୍ତ ପଡେ । ମାଇକୋପ୍ଲାଜ୍ମା ନିମୋନିଆରେ ବେକର ଲସିକା ଗ୍ରନ୍ଥି ଫୁଲିଯାଏ, ଗଣ୍ଠି ଯନ୍ତ୍ରଣା ହୁଏ ଓ ମଝି କାନରେ ସଂକ୍ରମଣ ହୁଏ ।
କାରଣ
[ସମ୍ପାଦନା]
ନିମୋନିଆ ରୋଗ ଜୀବାଣୁ କିମ୍ବା ଭୁତାଣୁ ଓ ଅଳ୍ପ ମାତ୍ରାରେ କବକ କିମ୍ବା ପରଜୀବୀଦ୍ୱାରା ସୃଷ୍ଟି ହୁଏ । ଏକ ଶହରୁ ଅଧିକ ପ୍ରଜାତିର ସଂକ୍ରମଣ ପ୍ରତିନିଧି ଥିଲେ ମଧ୍ୟ ଅଧିକାଂଶ କ୍ଷେତ୍ରରେ ଅଳ୍ପ କେତେକଙ୍କଦ୍ୱାରା ଏହି ନିମୋନିଆ ରୋଗ ହୁଏ । ଜୀବାଣୁ ଓ ଭୁତାଣୁର ମିଶ୍ରିତ ସଂକ୍ରମଣ ୧୫% ଯୁବକ ଓ ୪୫% ପିଲାମାନଙ୍କଠାରେ ଦେଖାଯାଏ । ଯତ୍ନର ସହ ପରୀକ୍ଷା କଲେ ମଧ୍ୟ ଅର୍ଧେକ ରୋଗର ପ୍ରତିନିଧି ଚିହ୍ନି ହୁଏ ନାହିଁ ।
ଫୁସଫୁସର ପ୍ରଦାହକୁ ନିମୋନିଆ କୁହାଯାଏ; ଯାହା କେବଳ ସଂକ୍ରମଣଦ୍ୱାରା ନ ହୋଇ ଅଟୋ ଇମ୍ମ୍ୟୁନ, ଔଷଧ କିମ୍ବା ରାସାୟନିକ ଦ୍ରବ୍ୟଦ୍ୱାରା ମଧ୍ୟ ହୋଇପାରେ । ଚିକିତ୍ସା ବିଜ୍ଞାନ ଅନୁସାରେ ଏହାର ପ୍ରକୃତ ନାମ ନିମୋନାଇଟିସ୍ (Pneumonitis) ।[୨୦][୨୧]
ଧୁମ୍ରପାନ, ପ୍ରତିରୋଧ ଅକ୍ଷମତା, ମଦ୍ୟାଶକ୍ତ, ଅବରୋଧକାରୀ ଫୁସଫୁସ୍ ରୋଗ, ପୁରାତନ ବୃକ୍କ ରୋଗ ଓ ଯକୃତ ରୋଗ ଇତ୍ୟାଦି ନିମୋନିଆର ବାହକ ରୂପେ ପରିଚିତ । ପ୍ରୋଟୋନ୍ ପମ୍ପ ବିରୋଧକାରୀ ଔଷଧ କିମ୍ବା ଏଚ୍୨ ପ୍ରତିରୋଧକ ଔଷଧ ଖାଉଥିଲେ ନିମୋନିଆ ହେବା ସମ୍ଭାବନା ବଢିଯାଏ ।[୨୨] ଅଧିକ ବୟଷର ଲୋକଙ୍କର ମଧ୍ୟ ନିମୋନିଆ ସମ୍ଭାବନା ଅଧିକ ରହେ ।
ଜୀବାଣୁ
[ସମ୍ପାଦନା]ଗୋଷ୍ଠି ଗ୍ରହିତ ନିମୋନିଆ ରୋଗୀଙ୍କ କ୍ଷେତ୍ରରେ ୫୦% ରୋଗ କେବଳ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନି ଜୀବାଣୁଦ୍ୱାରା ହୁଏ ।[୨୩] ଅନ୍ୟ ଜୀବାଣୁ ମଧ୍ୟରେ ୨୦% ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି, ୧୩% କ୍ଲାମିଡିଆ ନିମୋନି ଓ ୩% ମାଇକୋପ୍ଲାଜ୍ମା ନିମୋନିଦ୍ୱାରା ନିମୋନିଆ ହୁଏ । ସ୍ୱଲ୍ପ ମାତ୍ରାରେ ରୋଗ ସୃଷ୍ଟିକାରୀ ଅନ୍ୟ ଜୀବାଣୁମାନଙ୍କର ନାମ ସ୍ଟାଫିଲୋକୋକସ୍ ଅରିଅସ୍, ମୋରାକ୍ସେଲା କାଟାରାଲିସ୍, ଲେଜିଓନେଲା ନିମୋଫିଲା ଓ ବିଯୁକ୍ତାର୍ମକ ଗ୍ରାମ୍ ଜୀବାଣୁ । ଔଷଧ ବିରୋଧୀ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନି ଓ ମେଥିସିଲିନ ଔଷଧ ବିରୋଧୀ ସ୍ଟାଫିଲୋକୋକସ୍ ଅରିଅସ୍ ମଧ୍ୟ ସାଧାରଣତଃ ରୋଗ ସୃଷ୍ଟି କରନ୍ତି ।
ସଂକଟ ପରିସ୍ଥିତି ଥିଲେ ରୋଗ ବାପିବାରେ ସୁବିଧା ହୁଏ । ମଦ୍ୟପାୟୀଙ୍କଠାରେ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନି, ଅବାୟୁଜୀବୀ ଓ ମାଇକୋବ୍ୟାକ୍ଟେରିଅମ୍ ଟ୍ୟୁବର୍କୁଲୋସିସ୍; ଧୂମପାୟୀଙ୍କଠାରେ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନି, ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି, ମୋରାକ୍ସେଲା କାଟାରାଲିସ୍, ଲେଜିଓନେଲା ନିମୋଫିଲା ଜୀବାଣୁମାନଙ୍କଦ୍ୱାରା ନିମୋନିଆ ହୁଏ । ପକ୍ଷୀ ସଂସ୍ପର୍ଷରେ ଆସିଲେ କ୍ଲାମିଡିଆ ସିଟାସି, ଫାର୍ମ ପଶୁମାନଙ୍କଠାରୁ କୋକ୍ସିଏଲା ବୁମେଟ୍ଟି, ପାକସ୍ଥଳୀ ଦ୍ରବ୍ୟ କାଢିବା ପରେ ଅବାୟୁଜୀବୀମାନେ ନିମୋନିଆ ସୃଷ୍ଟି କରନ୍ତି । ଶୀତଦିନେ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନିଦ୍ୱାରା ଅଧିକ ନିମୋନିଆ ହୁଏ ।
ଭୁତାଣୁ
[ସମ୍ପାଦନା]ସମସ୍ତ ନିମୋନିଆ ରୋଗୀଙ୍କ ମଧ୍ୟରୁ ୧/୩ ଭାଗ ବୟଃପ୍ରାପ୍ତ ଲୋକଙ୍କୁ ହୁଏ ଓ ୧୫% ପିଲାମାନଙ୍କୁ ହୁଏ । ରୋଗ ସୃଷ୍ଟିକାରୀ ଭୁତାଣୁମାନଙ୍କ ନାମ: ରାଇନୋ ଭୁତାଣୁ, କରୋନା ଭୁତାଣୁ, ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ଭୁତାଣୁ, ରେସ୍ପିରେଟରି ସିନ୍ସିଟିଆଲ୍ ଭୁତାଣୁ, ଆଡେନୋ ଭୁତାଣୁ ଓ ପାରାଇନ୍ଫ୍ଲୁଏଞ୍ଜା ଭୁତାଣୁ । ନବଜାତ, କ୍ୟାନ୍ସର୍ ରୋଗୀ, ପ୍ରତିରୋପିତ ରୋଗୀ ଓ ପୋଡ଼ା ଘାଆ ରୋଗୀଙ୍କ ବ୍ୟତିତ ଅନ୍ୟ ଲୋକଙ୍କୁ ହର୍ପ୍ଲେକ୍ସ ସିମ୍ପ୍ଲେକ୍ସ ଭୁତାଣୁ କ୍ୱଚିତ ଆକ୍ରମଣ କରେ ।[୨୪] ଅଙ୍ଗ ପ୍ରତିରୋପିତ ଓ ପ୍ରତିରୋଧ ଅକ୍ଷମ ଲୋକଙ୍କୁ ସାଇଟୋମେଗାଲୋ ଭୁତାଣୁ ଆକ୍ରମଣ କରେ । ଭୁତାଣୁ ସଂକ୍ରମିତ ନିମୋନିଆ ରୋଗୀଙ୍କର ଅନ୍ୟ କିଛି ସ୍ୱାସ୍ଥ୍ୟଗତ ଅସୁବିଧା ଥିଲେ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ନିମୋନି, ସ୍ଟାଫିଲୋକୋକସ୍ ଅରିଅସ୍, କିମ୍ବା ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି ଜୀବାଣୁଦ୍ୱାରା ମଧ୍ୟ ସଂକ୍ରମିତ ହୁଅନ୍ତି । ଋତୁ ଅନୁସାରେ ଭିନ୍ନ ଭିନ୍ନ ଭୁତାଣୁ ଆକ୍ରମଣ କରନ୍ତି ଯେପରିକି ଶୀତଋତୁରେ ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ଭୁତାଣୁ ଅର୍ଦ୍ଧାଧିକ ରୋଗୀଙ୍କ କାରଣ ରୁପେ ବିବେଚିତ ହୁଏ । ବେଳେ ବେଳେ ହାନ୍ଟା ଓ କରୋନା ଭୁତାଣୁ ଦ୍ୱୟ ମଧ୍ୟ ନିମୋନିଆ ରୋଗ କରନ୍ତି ।
କବକ
[ସମ୍ପାଦନା]ଯେଉଁମାନଙ୍କର ଦୁର୍ବଳ ପ୍ରତିରୋଧ ଥାଏ, ଏଡ୍ସ୍ ଥାଏ, ପ୍ରତିରୋଧ ବାଧକ ଔଷଧ ସେବନ କରନ୍ତି କିମ୍ବା ଅନ୍ୟ ରୋଗଗ୍ରସ୍ତ ଥାଆନ୍ତି, ସେମାନଙ୍କୁ ସାଧାରଣତଃ କବକ ଆକ୍ରମଣ କରେ । [୨୫] ଏହି କବକମାନଙ୍କର ନାମ: ହିସ୍ଟୋପ୍ଲାଜ୍ମା କ୍ୟାପ୍ସୁଲେଟମ୍, ବ୍ଲାସ୍ଟୋମାଇସେସ୍, କ୍ରିପ୍ଟୋକୋକସ୍ ନିଓଫର୍ମାନ୍ସ୍, ନିମୋସାଇଟିସ୍ ଜିରୋଭେସି ଓ କକ୍ସିଡିଓଡେସ୍ ଇମିଟିସ୍ । ମିସିସିପି ନଦୀ ଇଲାକାରେ ହିସ୍ଟୋପ୍ଲାଜ୍ମୋସିସ୍ କବକ ଜନିତ ଓ ଦକ୍ଷିଣ ପଶ୍ଚିମ ଆମେରିକାରେ କକ୍ସିଡିଓମାଇସେସ୍ କବକ ଜନିତ ନିମୋନିଆ ହୁଏ । କମ୍ ପ୍ରତିରୋଧ ଶକ୍ତି ଯୋଗୁ ଓ ଗମନାଗମନ ସୁବିଧା ଯୋଗୁ ବିଂଶ ଶତାବ୍ଦୀର ଦ୍ୱିତୀୟ ଭାଗରେ ଅଧିକ ରୋଗ ହୋଇଥିଲା ।
ପରଜୀବୀ
[ସମ୍ପାଦନା]ଫୁସ୍ଫୁସ୍କୁ ଆକ୍ରମଣ କରୁଥିବା ପରଜୀବୀମାନଙ୍କର ନାମ: ଟକ୍ସୋପ୍ଲାଜ୍ମା ଗୁଣ୍ଡି, ସ୍ଟ୍ରଙ୍ଗିଲଏଡେସ୍ ସ୍ଟେର୍କୋରାଲିସ୍, ଆସ୍କାରିସ୍ ଲୁମ୍ବ୍ରିକଏଡିସ୍ ଓ ପ୍ଲାଜ୍ମୋଡିଅମ ମାଲେରି । ଚର୍ମ ମାଧ୍ୟମ, ଖାଦ୍ୟ ମାଧ୍ୟମ ଓ କୀଟ ମାଧ୍ୟମରେ ପରଜୀବୀମାନେ ଦେହରେ ପ୍ରବେଶ କରନ୍ତି । ପାରାଗୋନିଅମ୍ ବେସ୍ଟର୍ମାନି ବ୍ୟତୀତ ଅଧିକାଂଶ ପରଜୀବୀ ସିଧା ସଳଖ ଫୁସ୍ଫୁସ୍କୁ ଆକ୍ରମଣ ନ କରି ଅନ୍ୟ ଅଙ୍ଗ ଆକ୍ରମଣ କରନ୍ତି ଓ ସେଠାରୁ ଏହା ବିସ୍ତାର ହୁଏ । ଆସ୍କାରିସ୍ ଓ ସ୍ଟ୍ରଙ୍ଗିଲଏଡ୍ ଜେନେରା ଦ୍ୱୟ ଇଓସିନିକ ପ୍ରତିକ୍ରିୟା କରିବା ଯୋଗୁ ଇଓସିନୋଫିଲିକ୍ ନିମୋନିଆ ହୁଏ । ମ୍ୟାଲେରିଆରେ ସାଇଟିକାଇନ୍ ଯୋଗୁ ହୁଏ । ବିକଶିତ ରାଷ୍ଟ୍ରମାନଙ୍କରେ ଅନ୍ୟ ଦେଶମାନଙ୍କରୁ ଫେରୁଥିବା ଲୋକମାନେ ଏହି ରୋଗ ବ୍ୟାପିବାରେ ସାହଯ୍ୟ କରନ୍ତି । ଏହି ରୋଗ ପ୍ରତିରୋଧ ଶକ୍ତି ରହିତ ଲୋକମାନଙ୍କଠାରେ ଅଧିକ ଦେଖାଯାଏ ।[୨୬]
ଅଜ୍ଞାତ କାରଣ
[ସମ୍ପାଦନା]ଅଣସଂକ୍ରମଣ ନିମୋନିଆ ବା ଇଣ୍ଟର୍ସ୍ଟିସିଆଲ୍ ନିମୋନିଆ ଗୋଟିଏ କାରଣ ଜଣା ନ ପଡୁଥିବା ନିମୋନିଆ ରୋଗ ସମଷ୍ଟି ବା ବିସ୍ତାରିତ ଫୁସ୍ଫୁସ୍ ରୋଗ ସମଷ୍ଟି । ଏହି ସମସ୍ଟିରେ ଥିବା ରୋଗମାନଙ୍କର ନାମ: ଡିଫ୍ୟୁଜ୍ ଆଲ୍ଭିଓଲାର୍ ଡାମେଜ୍, ଅର୍ଗାନାଇଜିଙ୍ଗ ନିମୋନିଆ, ନନ୍ସ୍ପେସିଫିକ୍ ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ନିମୋନିଆ, ଲିମ୍ଫୋସାଇଟିକ୍ ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ନିମୋନିଆ, ଡିସ୍କ୍ୱାମେଟିଭ ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ନିମୋନିଆ, ରେସ୍ପିରେଟରି ବ୍ରୋଙ୍କିଆଲ୍ ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ଫୁସ୍ଫୁସ୍ ରୋଗ ଓ ସାଧାରଣ ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ନିମୋନିଆ ।
ବିକାରୀ ଶରୀର କ୍ରିୟା(Pathophysiology)
[ସମ୍ପାଦନା]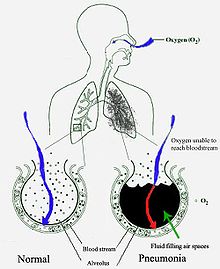
ଅଧିକାଂଶ ସମୟରେ ଶ୍ୱାସ ନଳୀର ଉପର ଭାଗରେ ସଂକ୍ରମଣ ହେବା ପରେ ନିମ୍ନ ଭାଗ ସଂକ୍ରମିତ ହୁଏ ।
ଭୁତାଣୁ ଜନିତ
[ସମ୍ପାଦନା]ଅନେକ ଗୁଡିଏ ପଥ ମାଧ୍ୟମରେ ଭୁତାଣୁ ଫୁସ୍ଫୁସ୍ରେ ପହଞ୍ଚେ । ଫୁସ୍ଫୁସୀୟ ସିନ୍ସିଟିଆଲ୍ ଭୁତାଣୁ ପ୍ରଦୂଷିତ ଜିନିଷକୁ ଛୁଇଁବା ପରେ ଆଖି ଓ ନାକକୁ ସ୍ପର୍ଷ କଲେ ରୋଗ ସଂକ୍ରମଣ ହୁଏ ।[୨୭] ପ୍ରଦୂଷିତ ବାୟୁବାହୀ ସୂକ୍ଷ୍ମ କଣା ପାଟି ବା ନାକ ବାଟେ ଫୁସ୍ଫୁସ୍କୁ ଯାଏ । ଥରେ ଉର୍ଦ୍ଧ୍ୱ ବାୟୁ ପଥକୁ ଗଲେ ସେଠାରୁ ଫୁସ୍ଫୁସ୍କୁ ଯାଇ ବାୟୁ ଥଳୀ ଓ ଫୁସ୍ଫୁସ୍ର କୋଷମାନଙ୍କୁ ଆକ୍ରମଣ କରନ୍ତି । [୨୮] ମିଳିମିଳା ଓ ହର୍ପିସ୍ ଭୁତାଣୁ ରକ୍ତ ମାଧ୍ୟମରେ ଫୁସ୍ଫୁସ୍କୁ ଯାଏ । ଫୁସ୍ଫୁସ୍ ସଂକ୍ରମିତ ହେବା ପରେ ବିଭିନ୍ନ ମାତ୍ରାରେ କୋଷ ମୃତ୍ୟୁ ହୁଏ । ପ୍ରତିରୋଧ ବିଭାଗ ପ୍ରତିକ୍ରିୟା କରିବା ପରେ ଆହୁରି ଅଧିକ କୋଷ ମୃତ୍ୟୁ ହୁଏ । ଶ୍ୱେତ ରକ୍ତ କଣିକା ମଧ୍ୟରୁ ମୋନୋନ୍ୟୁକ୍ଲିଆର କୋଷ ଅଧିକ ପ୍ରଦାହ ସୃଷ୍ଟି କରନ୍ତି । ଅନେକ ଭୁତାଣୁ ଫୁସ୍ଫୁସ୍କୁ ଆକ୍ରମଣ କରିବା ସହ ଅନ୍ୟ ଅଙ୍ଗମାନଙ୍କୁ ମଧ୍ୟ ଆକ୍ରମଣ କରନ୍ତି । ଭୁତାଣୁ ଶରୀରକୁ ଦୁର୍ବଳ କଲା ପରେ ଜୀବାଣୁ ମଧ୍ୟ ଅତି ସହଜରେ ତାହା ସହ ମିଶି ଆକ୍ରମଣ କରନ୍ତି ।ଏହାକୁ କୋମରବିଡ୍ ଅବସ୍ଥା କହନ୍ତି । [୨୯]
ଜୀବାଣୁ ଜନିତ
[ସମ୍ପାଦନା]ନାକ ଓ ଗଳାରେ ରହୁଥିବା ଅଧିକାଂଶ ଜୀବାଣୁ ଶୋଷି ହୋଇ ଶ୍ୱାସ ପଥ ଦେଇ ଫୁସ୍ଫୁସ୍ର ପହଞ୍ଚେ । ଶୋଇଥିବା ଅବସ୍ଥାରେ ସାଧାରଣ ଜନ ସମୁଦାୟର ଅର୍ଦ୍ଧେକ ସଂଖ୍ୟା ଏହି ଉପାୟରେ ସଂକ୍ରମିତ ହୁଅନ୍ତି । ଗଳାରେ ସର୍ବଦା ଜୀବାଣୁ ଥିଲେ ମଧ୍ୟ ରୋଗ ସୃଷ୍ଟିକାରୀ ଜୀବାଣୁ କେତେକ ନିର୍ଦ୍ଦିଷ୍ଟ ସମୟରେ ଓ ଅବସ୍ଥାରେ ରହନ୍ତି । ପ୍ରଦୂଷିତ ବାୟୁ କଣାରେ ଥିବା ଯକ୍ଷ୍ମା ଓ ଲେଜିଓନେଲା ନିମୋଫିଲା ଜୀବାଣୁ ପ୍ରଶ୍ୱାସରେ ପ୍ରବେଶ କରନ୍ତି । ରକ୍ତ ମାଧ୍ୟମରେ ମଧ୍ୟ ଜୀବାଣୁ ବିସ୍ତାର ଲାଭ କରନ୍ତି । ଫୁସ୍ଫୁସ୍ରେ ପ୍ରବେଶ କରିବା ପରେ ବାୟୁ ଥଳୀ ଓ ଫୁସ୍ଫୁସ୍ କୋଷ ମଧ୍ୟରେ ଥିବା ସ୍ଥାନରେ ଜୀବାଣୁ ପ୍ରବେଶ କଲେ ମାକ୍ରୋଫେଜ୍ ଓ ନିଉଟ୍ରୋଫିଲ୍ ଦ୍ୱୟ ଏମାନଙ୍କୁ କର୍ତ୍ତବ୍ୟ ଶୁନ୍ୟ କରିବାକୁ ଚେଷ୍ଟା କରନ୍ତି ।[୩୦] ନିଉଟ୍ରୋଫିଲ୍ରୁ ନିର୍ଗତ ସାଇଟୋକାଇନ୍ ପ୍ରତିରୋଧ ବିଭାଗକୁ ସକ୍ରିୟ କରନ୍ତି ।[୩୧] ଏହି କାରଣରୁ ଜର, କମ୍ପ ଓ ଥକ୍କା ଲାଗେ । ନିଉଟ୍ରୋଫିଲ୍, ଜୀବାଣୁ ଓ ରକ୍ତ ନଳୀରୁ ନିର୍ଗତ ତରଳ ପଦାର୍ଥ ବାୟୁ ଥଳିରେ ଜମା ହୋଇଯାଏ ଯାହା ଚିତ୍ରରେ ଦର୍ଶାଯାଇଛି ।[୩୨]
ରୋଗ ନିର୍ଣ୍ଣୟ
[ସମ୍ପାଦନା]ରୋଗ ଲକ୍ଷଣ, ଚିହ୍ନ ଓ ଛାତି ଏକ୍ସ-ରେ ଛବି ପରୀକ୍ଷା କରି ନିମୋନିଆ ରୋଗ ନିର୍ଣ୍ଣୟ କରାଯାଏ ।[୩୩] ରୋଗ ଚିହ୍ନି ହେଲେ ମଧ୍ୟ ରୋଗର କାରଣ ସର୍ବଦା ଜାଣି ହୁଏ ନାହିଁ, ଜୀବାଣୁ ଓ ଅଣଜୀବାଣୁ ଚିହ୍ନିବା ନିମନ୍ତେ କୌଣସି ନିର୍ଦ୍ଦିଷ୍ଟ ପରୀକ୍ଷା ବାହାରି ନାହିଁ । ପିଲାମାନଙ୍କର ନିମୋନିଆ ହେଲେ କାଶ କିମ୍ବା ଶ୍ୱାସ କ୍ରିୟାରେ ଅସୁବିଧା ହୁଏ, ଦ୍ରୁତ ଶ୍ୱାସ ହାର ହୁଏ, ଛାତି ଭିତରକୁ ପଶିଯାଏ ଓ ସ୍ୱଳ୍ପ ଚେତନା ହୁଏ । ଏହି ଲକ୍ଷଣ ସମସ୍ତ ଡବ୍ଲ୍ୟୁ. ଏଚ୍.ଓ. ସଂଜ୍ଞା ଅନ୍ତର୍ଭୁକ୍ତ । ନିମୋନିଆରେ ଶ୍ୱାସ କ୍ରିୟା ହାର: ଦୁଇ ମାସରୁ ସାନ ପିଲାଙ୍କର ୬୦/ମିନିଟରୁ ଅଧିକ, ଦୁଇ ମାସରୁ ଏକ ବର୍ଷ ପର୍ଯ୍ୟନ୍ତ ୫୦/ମିନିଟ, ଏକ ବର୍ଷରୁ ୫ ବର୍ଷ ପର୍ଯ୍ୟନ୍ତ ୪୦/ମିନିଟ ।[୩୪] ପିଲାମାନଙ୍କଠାରେ ଦ୍ରୁତ ଶ୍ୱାସ କ୍ରିୟା ଓ ଛାତି ଭିତରକୁ ପଶିଯିବା ଚିହ୍ନମାନ ସ୍ଟେଥୋସ୍କୋପ୍ରେ ଶୁଭୁଥିବା କ୍ରାକ୍ଲ ଶବ୍ଦଠାରୁ ଅଧିକ ସମ୍ବେଦନଶୀଳ ।
ଯଦି ବିଶେଷ ଚିହ୍ନ ନାହିଁ ଓ ସ୍ଟେଥୋଦ୍ୱାରା କୌଣସି ଅସ୍ୱାଭାବିକ ଶବ୍ଦ ଶୁଭୁନାହିଁ, ତାହା ହେଲେ ନିମୋନିଆ ସଙ୍କଟପୂର୍ଣ୍ଣ ହୁହେଁ ଓ ବିଶେଷ ପରୀକ୍ଷା ଅନାବଶ୍ୟକ ହୁଏ ।[୩୫] ଡାକ୍ତରଖାନା ବାର୍ଡରେ ରହିଲେ ବିଭିନ୍ନ ପରୀକ୍ଷା କରାଯାଏ, ଯଥା: ପଲ୍ସ ଅକ୍ସିମେଟ୍ରି, ଛାତି ଏକ୍ସ-ରେ, ରକ୍ତର ସି.ବି.ସି., ସେରମ୍ ଏଲେକ୍ଟ୍ରୋଲାଟ୍, ସି ରିଆକ୍ଟିଭ ପ୍ରୋଟିନ୍ ଓ ଲିଭର ଫଙ୍କସନ୍ ପରୀକ୍ଷା କରାଯାଏ । ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ସଦୃଶ ରୋଗଗୁଡ଼ିକ ଲକ୍ଷଣ/ଚିହ୍ନରୁ ନିର୍ଣ୍ଣୟ କରାଯାଏ କିନ୍ତୁ ଇନଫ୍ଲୁଏଞ୍ଜା ରୋଗ ନିମନ୍ତେ ପରୀକ୍ଷା ଆବଶ୍ୟକ ।[୩୬] ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ହେଉଥିବା ସ୍ଥାନ ଓ ରାପିଡ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ପରୀକ୍ଷା ଉପରେ ଚିକିତ୍ସା ପର୍ଯ୍ୟବସିତ ହୁଏ ।[୩୬]
ଶାରୀରିକ ପରୀକ୍ଷା
[ସମ୍ପାଦନା]ରୋଗୀର ଶାରୀରିକ ପରୀକ୍ଷା କଲେ କମ୍ ରକ୍ତ ଚାପ, ଦୃତ ହୃତ୍ପିଣ୍ଡ ଗତି ଓ କମ୍ ଅମ୍ଳଜାନ ସାଚୁରେସନ୍ ଦେଖାଯାଏ । ଶ୍ୱାସ କ୍ରିୟା ହାର ଦୃତ ହୁଏ ଓ ଏହା ଅନ୍ୟ କିଛି ଚିହ୍ନ ଦେଖାଯିବାର ଦିନେ ବା ଦୁଇ ଦିନ ପୂର୍ବରୁ ଦେଖା ଯାଇପାରେ । ଛାତି ପରୀକ୍ଷାରେ କିଛି ଅସାଧାରଣ ଜଣାଯାଏ ନାହିଁ କିନ୍ତୁ ରୋଗାକ୍ରାନ୍ତ ପଟର ଛାତି ଅଳ୍ପ ପ୍ରସାରିତ ହୁଏ । ପ୍ରଦାହ ହୋଇଥିବା ବଡ଼ ଶ୍ୱାସ ନଳୀରେ ବାୟୁ ଗତି କଲା ବେଳେ ଯେଉଁ ଶବ୍ଦ ଉତ୍ପନ୍ନ ହୁଏ ତାହାକୁ ବ୍ରୋଙ୍କିଆଲ ଶ୍ୱାସ (bronchial breathing) କହନ୍ତି ଓ ଏହା ସ୍ଟେଥୋସ୍କୋପ୍ ସାହାଯ୍ୟରେ ଶୁଣାଯାଏ । ପ୍ରଶ୍ୱାସ ନେଲା ବେଳେ ସଂକ୍ରମିତ ଫୁସ୍ଫୁସ୍ ଉପର ଛାତି ଉପରେ ଯେଉଁ ଶବ୍ଦ ଶୁଣାଯାଏ ତାହାକୁ କ୍ରାକ୍ଲ୍ ବା ରେଲ୍ସ୍ (Rales) କହନ୍ତି । ପର୍କସନ୍ କଲେ ଛାତି ଶବ୍ଦ ନିଦା ଲାଗେ ।
ଇମେଜିଙ୍ଗ
[ସମ୍ପାଦନା]
ରୋଗ ନିର୍ଣ୍ଣୟ ନିମନ୍ତେ ଅଧିକତର ଛାତି ଏକ୍ସ-ରେ କରି ଦେଖାଯାଏ । ମୃଦୁ ରୋଗ ହୋଇଥିଲେ ଯଦି ଔଷଧଦ୍ୱାରା ଉନ୍ନତି ହେଉ ନାହିଁ ବା ମୂଳ କାରଣ ଜଣା ନାହିଁ ତାହା ହେଲେ ଇମେଜିଙ୍ଗ ଦରକାର ହୁଏ ।[୩୭] ଆଡମିଶନ ହେବା ଭଳି ଅବସ୍ଥା ହେଲେ ଛାତି ଏକ୍ସ-ରେ ଆବଶ୍ୟକ ହୁଏ । ପରୀକ୍ଷା ତଥ୍ୟରୁ ରୋଗର ଭୟାବହତା ବା ଜୀବାଣୁ/ ଭୁତାଣୁ ରୋଗ ହୋଇଛି କି ନାହିଁ ସେ ବିଷୟରେ କିଛି ଜଣା ପଡେ ନାହିଁ ।
ଏକ୍ସ-ଛବି ଦେଖି ତିନି ପ୍ରକାର ବର୍ଗୀକରଣ କରାଯାଏ ଯଥା ଲୋବାର ନିମୋନିଆ, ବ୍ରଙ୍କୋନିମୋନିଆ ଓ ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ନିମୋନିଆ ।[୩୮] ଗୋଷ୍ଠିଗତ ନିମୋନିଆ ଥିଲେ ଫୁସ୍ଫୁସ୍ର ଗୋଟିଏ ସେଗମେଣ୍ଟାଲ୍ ଲୋବ୍ରେ କନସୋଲିଡେସନ୍ ଦେଖାଯାଏ ଯାହାକୁ ଲୋବାର ନିମୋନିଆ କୁହାଯାଏ । କିନ୍ତୁ ତଥ୍ୟ ସବୁ ଅଲଗା ଅଲଗା ହୋଇପାରେ । ଫୁସ୍ଫୁସ୍ର ଦୁଇ ପାଖର ନିମ୍ନ ଭାଗ ବିଶେଷତଃ ଡାହାଣ ପାଖ ଅସ୍ୱଚ୍ଛ ଦେଖାଗଲେ ଆସ୍ପିରେସନ୍ ନିମୋନିଆ ସମ୍ଭାବନା ରହେ । ଭୁତାଣୁ ନିମୋନିଆ ହେଲେ ସାଧାରଣ ଦେଖା ଯାଇପାରେ, ଫୁଲି ଯାଇ ଦୁଇ ପାର୍ଶ୍ୱରେ ଛୋଟ ଛୋଟ ଖଣ୍ଡ ଅସ୍ୱଚ୍ଛତା ଦେଖାଯାଏ । ପ୍ରାରମ୍ଭ ବେଳେ, ନିର୍ଜଳନ (Dehydration) ଥିଲେ ବା ପୃଥୁଳକାୟ ହୋଇଥିଲେ କୌଣସି ଅସାଧାରଣ ଛବି ଦେଖା ଯିବନାହିଁ । ସି. ଟି. ସ୍କାନ କଲେ ଅଧିକ ତଥ୍ୟ ମିଳେ ।
ଅଣୁଜୀବ ବିଜ୍ଞାନ
[ସମ୍ପାଦନା]ସାଂଘାତିକ ହୋଇ ନ ଥିବା ବା ଘରେ ଚିକିତ୍ସିତ ହେଉଥିବା ରୋଗୀ ଚିକିତ୍ସାଦ୍ୱାରା ଆରାମ ନ ପାଉଥିଲେ କଫ ପରୀକ୍ଷା କରିବା ଆବଶ୍ୟକ ହୁଏ ଓ ଯକ୍ଷ୍ମା ଜୀବାଣୁର ଉପସ୍ଥିତି ଜାଣିବା ନିମନ୍ତେ ଖଙ୍କାର କଲ୍ଚର୍ କରାଯାଏ । ଜନ ସ୍ୱାସ୍ଥ୍ୟ କାରଣରୁ ମହାମାରୀ ସମୟରେ ଜୀବାଣୁ ଚିହ୍ନିବା ଦରକାର ହୁଏ । ଡାକ୍ତରଖାନାରେ ଭର୍ତ୍ତି ହେଲେ ଖଙ୍କାର ସହ ରକ୍ତ କଲ୍ଚର୍ କରାଯାଏ ।[୩୭] ଏହା ସହ ଲେଜିଓନେଲା ଓ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ଆଣ୍ଟିଜେନ ଉପସ୍ଥିତି ଜାଣିବା ନିମନ୍ତେ ପରିସ୍ରା ପରୀକ୍ଷା କରାଯାଏ । ଭୁତାଣୁ ଉପସ୍ଥିତି ଜାଣିବା ନିମନ୍ତେ କଲ୍ଚର ଓ ପଲିମରେଜ୍ ଚେନ୍ ରିଆକ୍ସନ୍ ବା ପି.ସି.ଆର ପରୀକ୍ଷା କରାଯାଏ । କିନ୍ତୁ ଏଠାରେ ଉଲ୍ଲେଖନୀୟ, କେବଳ ୧୫% ରୋଗୀଙ୍କର ନିୟମିତ ପରୀକ୍ଷାଦ୍ୱାରା ରୋଗ ଜୀବାଣୁ ଜାଣି ହୁଏ ।
ବର୍ଗୀକରଣ
[ସମ୍ପାଦନା]ବିଭିନ୍ନ ପ୍ରସଙ୍ଗରେ ବିଭିନ୍ନ ପ୍ରକାରର ବର୍ଗୀକରଣ କରାଯାଏ ।
- ସଂକ୍ରାମକ ଓ ଅଣସଂକ୍ରାମକ ।
[୩୯] - ସ୍ଥାନ ଅନୁସାରେ – ଗୋଷ୍ଠୀରୁ ଆନୀତ, ଆସ୍ପିରେସନ୍ ଦ୍ୱାରା, ସ୍ୱାସ୍ଥ୍ୟ କର୍ମୀ ମାଧ୍ୟମରେ, ଚିକିତ୍ସାଳୟରୁ ଆନୀତ ଓ ଭେଣ୍ଟିଲେଟର୍ ଆନୀତ ।
[୪୦] - ଫୁସ୍ଫୁସ୍ର ସ୍ଥାନ ଅନୁସାରେ – ଲୋବାର ନିମୋନିଆ, ବ୍ରଙ୍କୋନିମୋନିଆ, ତୀବ୍ର ଇଣ୍ଟରସ୍ଟିସିଆଲ୍ ନିମୋନିଆ ।
- ଜୀବାଣୁ ନାମ ଅନୁସାରେ
[୪୧] - ଶିଶୁମାନଙ୍କର ସାଧାରଣ, ସାଙ୍ଘାତିକ ଓ ଅତି ସାଙ୍ଗାତିକ ।[୪୨]
ଭେଦାତ୍ମକ ନିର୍ଣ୍ଣୟ (Differential Diagnosis)
[ସମ୍ପାଦନା]ଏକା ଭଳି ଲକ୍ଷଣ ଓ ଚିହ୍ନ ଥାଇ ଅନ୍ୟ ରୋଗମାନଙ୍କର ନାମ: କ୍ରନିକ୍ ଅବ୍ସ୍ଟ୍ରକ୍ଟିଭ ପଲ୍ମୋନାରି ରୋଗ (ସି.ଓ.ପି.ଡି), ଆଜ୍ମା (Asthma), ପଲ୍ମୋନାରି ଇଡିମା, ବ୍ରୋଙ୍କିଏକ୍ଟାସିସ୍, ଫୁସ୍ଫୁସ୍ କର୍କଟ ଓ ପଲ୍ମୋନାରି ଏମ୍ବୋଲିଜ୍ମ । କ୍ରନିକ୍ ଅବ୍ଟ୍ରକ୍ଟିଭ ପଲ୍ମୋନାରି ରୋଗ(ସି.ଓ.ପି.ଡି)ଦ୍ୱୟରେ ରୋଗୀର ନାକରୁ ସଁ ସଁ ଶବ୍ଦ (Wheeze) ଆସେ । ଫୁସ୍ଫୁସ୍ ଶୋଥ ରୋଗରେ ଇ.ସି.ଜି. ପରିବର୍ତ୍ତନ ଦେଖାଯାଏ । କର୍କଟ ଓ ବ୍ରୋଙ୍କିଏକ୍ଟାସିସ୍ରେ କାଶ ବହୁତ ଦିନ ଧରି ହେଉଥିବାର ଇତିହାସ ଥାଏ । ଫୁସ୍ଫୁସ୍ ଏମ୍ବୋଲିଜ୍ମରେ ତୀବ୍ର ଛାତି ଯନ୍ତ୍ରଣା ସହ ଛୋଟ ଶ୍ୱାସ ହୁଏ ।
ନିବାରଣ
[ସମ୍ପାଦନା]ନିବାରଣ
[ସମ୍ପାଦନା]ଟିକା, ପରିବେଶ ସୁରକ୍ଷା ଓ ଅନ୍ୟାନ୍ତ ସ୍ୱାସ୍ଥ୍ୟ ବିଷୟରେ ଉପଯୁକ୍ତ ଚିକିତ୍ସା: ଏହି ସମସ୍ତ ବିଷୟ ପ୍ରତି ଧ୍ୟାନ ଦେଲେ ନିବାରଣ ହୋଇ ପାରିବ । ଉପଯୁକ୍ତ ଯତ୍ନ ନେଲେ ପୃଥିବୀରେ ରୋଗୀ ସଂଖ୍ୟା ୪୦୦,୦୦୦ କମିଯିବ । ଶିଶୁ ମୃତ୍ୟୁ ସଂଖ୍ୟା ୬୦୦,୦୦୦ କମିଯିବ ।
ଟିକା
[ସମ୍ପାଦନା]ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ଏ ଓ ବି ନିମନ୍ତେ ଟିକା ମଧ୍ୟମ ଧରଣର କାମ କରେ ।[୪୩] ୬ ମାସ ଓ ତଦୁର୍ଦ୍ଧ୍ୱ ବୟସ ଲୋକଙ୍କୁ ପ୍ରତି ବର୍ଷ ଟିକା ଦେବା ଦରକାର । ସ୍ୱାସ୍ଥ୍ୟ କର୍ମଚାରୀମାନଙ୍କୁ ଟିକା ଦେଲେ ସେମାନଙ୍କ ରୋଗୀମାନେ ରୋଗ ମୁକ୍ତ ହୋଇ ପାରିବେ । ମହାମାରୀ ହେଲେ ଆମାଣ୍ଟାଡାଇନ୍ ଓ ରିମାଣ୍ଟାଡାଇନ୍ ଦେଲେ ସାହାଯ୍ୟ ହୋଇପାରେ ।
ହେମୋଫାଇଲସ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜି ଓ ସ୍ଟ୍ରେପ୍ଟୋକୋକାଲ୍ ନିମୋନି ଟିକା ଭଲ କାମ କରୁଥିବା ପ୍ରମାଣ ମିଳିଛି । ଯୁବକମାନଙ୍କ ନିମନ୍ତେ ମଧ୍ୟ ସ୍ଟ୍ରେପ୍ଟୋକୋକାଲ୍ ନିମୋନି ଟିକା ଇନ୍ଭେସିଭ୍ ନିମୋକୋକାଲ୍ ରୋଗ ସଙ୍କଟ ଦୂର କରୁଛି ।[୪୪] ପର୍ଟୁସିସ୍, ଭାରିସେଲା ଓ ମିଳିମିଳା ଟିକା ମଧ୍ୟ ନିବାରଣରେ ସାହାଯ୍ୟ କରୁଛି ।
ଅନ୍ୟାନ୍ୟ
[ସମ୍ପାଦନା]ଧୂମ୍ର ସେବନ ବନ୍ଦ ହେବା ଆବଶ୍ୟକ । ଏହାର ଅର୍ଥ ଧୂମ ପାନ ଓ ଘରେ କାଠ ଚୁଲି ଓ ଘସିରୁ ନିର୍ଗତ ହେଉଥିବା ଧୂମ ସେବନ, ଉଭୟ ବନ୍ଦ ହେବା ଦରକାର । ନିମୋନିଆ ରୋଗର ସବୁଠାରୁ ବଡ଼ ସଙ୍କଟ ଭାବେ ଧୁଆଁ ସୁପରିଚିତ । ହାତର ସ୍ୱାସ୍ଥ୍ୟ ସୁରକ୍ଷା ଓ କାଶିଲା ବେଳେ ରୁମାଲ ଦେଇ କାଶିଲେ ଯଥେଷ୍ଟ ରୋଗ ନିବାରଣ ହୋଇ ପାରିବ । ରୋଗୀମାନେ ଅପରେଶନ ମୁଖା ପିନ୍ଧିଲେ ରୋଗ ବିସ୍ତାର କମିଯିବ ।
କେତେକ ରୋଗ ଯଥା ଏଚ୍.ଆଇ.ଭି., ଡାଏବେଟିସ୍ ଓ ଅପପୁଷ୍ଟିର ଚିକିତ୍ସା କଲେ ନିମୋନିଆ ସଂକଟ ଦୂର ହୁଏ ।[୪୫]
ଛଅ ମାସରୁ କମ ଶିଶୁମାନଙ୍କୁ ସ୍ତନ ପାନ କରାଇଲେ ନିମୋନିଆ ସଂକଟ ତଥା ଭଯାବହତା କମିଯାଏ । ଟ୍ରାଇମେଥୋପ୍ରିମ୍/ସଲ୍ଫାମେଥୋକ୍ସାଜୋଲ୍ ଔଷଧ ଖାଇଲେ ନିମୋସିସ୍ଟିକ୍ ନିମୋନିଆ ସଙ୍କଟ କମିଯାଏ ଓ ଏଚ୍.ଆଇ.ଭି ବ୍ୟତୀତ ଅନ୍ୟ ପ୍ରତିରୋଧ ଅକ୍ଷମତା ଥିଲେ ଉପକାର କରେ ।[୪୬]
ଗର୍ଭିଣୀ ମହିଳାମାନଙ୍କର ଗ୍ରୁପ୍ ବି ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ଓ କ୍ଲାମିଡିଆ ଟ୍ରକୋମାଟିସ୍ ଜୀବାଣୁ ଅଛି କି ନାହିଁ ପରୀକ୍ଷା କରି ଯଦି ଥାଏ ତାହା ହେଲେ ଆଣ୍ଟିବାୟୋଟିକ ଦେଲେ ନବଜାତ ଶିଶୁଙ୍କର ନିମୋନିଆ ରୋଗ ହାର କମିଯାଏ ।[୪୭][୪୮] ଏଚ୍. ଆଇ. ଭି. ନିବାରଣ ପନ୍ଥା ପ୍ରଦାନ କଲେ ମାଆଠାରୁ ଶିଶୁକୁ ଡେଇଁବା ଭୟ କମିଯାଏ ।[୪୯] ନବଜାତ ଶିଶୁର ତଣ୍ଟିରୁ ମେକୋନିଅମ୍ ଓ ଆମ୍ନିଓଟିକ୍ ପଦାର୍ଥ ଶୋଷିବାଦ୍ୱାରା ଆସ୍ପିରେଶନ୍ ନିମୋନିଆ[୫୦] କମିବା ହାର କମିବା ଜଣା ନ ପଡୁ ଥିବାରୁ ଅନେକ ସ୍ଥାନରେ ଏହି ପ୍ରଥାକୁ ଉତ୍ସାହିତ କରାଯାଉ ନାହିଁ । ଦୁର୍ବଳ ତଥା ବୟସ୍କା ମହିଳାମାନଙ୍କର ପାଟି ସ୍ୱାସ୍ଥ୍ୟର ଯତ୍ନ ନେଲେ ଆସ୍ପିରେଶନ୍ ନିମୋନିଆ ସଙ୍କଟ କମ୍ ହୁଏ ।[୫୧]
ଚିକିତ୍ସା
[ସମ୍ପାଦନା]| ସି.ୟୁ.ଆର୍.ବି-୬୫(CURB -65) | |
|---|---|
| ଲକ୍ଷଣ | ସଂଖ୍ୟା |
| ବ୍ୟାକୁଳତା | |
| ୟୁରିଆ>7 ମି.ମୋଲ୍/ଲି | |
| ଶ୍ୱାସ କ୍ରିୟା ହାର>୩୦ | |
| ସିସ୍ଟୋଲିକ୍ ଚାପ<୯0mmHg, ଡାୟାସ୍ଟୋଲିକ୍ ଚାପ<୬0mmHg | |
| ବୟସ>=୬୫ | |
ସାଧାରଣତଃ ଖାଇବା ଆଣ୍ଟିବାୟୋଟିକ୍, ବିଶ୍ରାମ, କଷ୍ଟ ଦୂରକାରୀ ଔଷଧ ଓ ତରଳ ପଦାର୍ଥ ଗ୍ରହଣ ରୋଗ ଭଲ ହେବା ନିମନ୍ତେ ଯଥେଷ୍ଟ ହୁଏ । ଯଦି ଅନ୍ୟ କୌଣସି ରୋଗ ସାଥୀରେ ଥାଏ ବା ଶ୍ୱାସ କଷ୍ଟ ହେଉଥାଏ, ତାହା ହେଲେ ଉନ୍ନତ ଚିକିତ୍ସା ଆବଶ୍ୟକ ହୁଏ । ଜଦି ଲକ୍ଷଣମାନଙ୍କର ଉନ୍ନତି ହେଉ ନ ଥାଏ, ଘରୋଇ ଚିକିତ୍ସା ଫଳପ୍ରଦ ହୁଏ ନାହିଁ ବା ଜଟୀଳତା ଦେଖାଯାଏ ତେବେ ଡାକ୍ତରଖାନାରେ ଭର୍ତ୍ତି କରିବା ଆବଶ୍ୟକ ହୁଏ । ପୃଥିବୀରେ ପିଲାମାନେ ଭୋଗୁଥିବା ନିମୋନିଆରେ ୭ରୁ ୧୩ % ରୋଗୀ ଭର୍ତ୍ତି ହୁଅନ୍ତି । ବୟସ୍କମାନଙ୍କ କ୍ଷେତ୍ରରେ ସି.ୟୁ.ଆର୍.ବି-୬୫ (CURB-65) ସ୍କୋର୍ ଅନୁସାରେ ଆଡ୍ମିସନ୍ କରାହୁଏ । ସ୍କୋର ୦ବା୧ ଥିଲେ ଘରୋଇ ଚିକିତ୍ସା, ୨ ଥିଲେ ସ୍ୱଳ୍ପ ସମୟ ଭର୍ତ୍ତି ଓ ୩-୫ ଥିଲେ ଭଲ ରୁପେ ନିଘା ରଖାଯାଏ । ପିଲାମାନଙ୍କର ଶ୍ୱାସ ଅସୁବିଧା ବା ୯୦ % ଅମ୍ଳଜାନ ସାଚୁରେସନରୁ କମ ଥିଲେ ଭର୍ତ୍ତି କରାୟାଏ ।[୫୨]
ଜୀବାଣୁ ଜନିତ
[ସମ୍ପାଦନା]ଜୀବାଣୁ ଜନିତ ନିମୋନିଆର ଚିକିତ୍ସା ଫଳକୁ ଆଣ୍ଟିବୟୋଟିକ ବହୁତ ଉନ୍ନତ କରିଛି । ବିଭିନ୍ନ ଆଣ୍ଟିବାୟୋଟିକ ବିଭିନ୍ନ ପରିସ୍ଥିତି ଅନୁଯାୟୀ ଦିଆଯାଏ ଯଥା: ବୟସ, ସ୍ୱାସ୍ଥ୍ୟ ଓ ରୋଗ ଗ୍ରହଣ ସ୍ଥାନ । ଇଂଲଣ୍ଡରେ ଗୋଷ୍ଠିଗତ ରୋଗରେ ପ୍ରଥମ ଧାଡି ଚିକିତ୍ସା ରୁପେ ଆମୋକ୍ସିସିଲିନ୍ ସହ ଡକ୍ସିସାଇକ୍ଲିନ୍ ବା କ୍ଲାରିଥ୍ରୋମାଇସିନ ଦିଆଯାଏ । ଉତ୍ତର ଆମେରିକାରେ ଅଣଗତାନୁଗତିକ ଗୋଷ୍ଠିଗତ ନିମୋନିଆ ଦେଖାଯାଏ । ଏଥି ନିମନ୍ତେ ଆମୋକ୍ସିସିଲିନ୍ ବଦଳରେ ଯୁବକମାନଙ୍କୁ ଆଜିଥ୍ରୋମାଇସିନ କିମ୍ବା ଏରିଥ୍ରୋମାଇସିନ୍ ସହ ଡକ୍ସିସାଇକ୍ଲିନ ଦିଆଯାଉଛି ।[୫୩] ପିଲାମାନଙ୍କର ମୃଦୁ ବା ମଧ୍ୟମ ଧରଣର ନିମୋନିଆ ହୋଇଥିଲେ ଆମୋକ୍ସିସିଲିନ୍ ପ୍ରଥମ ଧାଡି ଚିକିତ୍ସା ରୁପେ ଦିଆଯାଏ । ଜଟୀଳତା ବିହୀନ ରୋଗରେ ଆନୁସଙ୍ଗିକ ଅବାଞ୍ଛିତ ପ୍ରତିକ୍ରିୟା ଯୋଗୁ ଫ୍ଲୋରୋକୁଇନୋଲିନ୍ ଦିଆ ଯାଉ ନାହିଁ ।[୨୩][୫୪] ସାଧାରଣତଃ ୧୦ ଦିନ ଔଷଧ ଦିଆଯାଉ ଥିଲେ ମଧ୍ୟ ୩ରୁ ୫ ଦିନର ଚିକିତ୍ସାରେ ମଧ୍ୟ ଉପକାର ମିଳୁଛି । ଡାକ୍ତରଖାନାରୁ ସଂକ୍ରମିତ ରୋଗ ନିମନ୍ତେ ଚତୁର୍ଥ ପିଢି ସେଫାଲୋସ୍ପୋରିନ, ଫ୍ଲୋରୋକୁଇନୋଲୋନ୍, ଆମିନୋଗ୍ଲାଇକୋସାଇଡ୍ ଓ ଭାଙ୍କୋମାଇସିନ ଦିଆଯାଉଛି ।[୫୫] ଏହି ଔଷଧ ଶିରା ମାଧ୍ୟମରେ ଦିଆଯାଏ । ପ୍ରାରମ୍ଭିକ ଚିକିତ୍ସାରେ ଡାକ୍ତରଖାନାରେ ୯୦% ରୋଗ ପ୍ରାରମ୍ଭିକ ଆଣ୍ଟିବାୟୋଟିକ୍ଦ୍ୱାରା ଭଲ ହୋଇଯାଆନ୍ତି ।
ଭୁତାଣୁ ଜନିତ
[ସମ୍ପାଦନା]ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ଏ ଓ ବି ଭୁତାଣୁଦ୍ୱାରା ହେଉଥିବା ନିମୋନିଆ ନିମନ୍ତେ ନିୟୁରାମିନିଡେଜ୍ ଇନହିବିଟର ଜାତୀୟ ଔଷଧ ଦିଆଯାଏ । ଗୋଷ୍ଟିଗତ ନିମୋନିଆ ନିମନ୍ତେ କୌଣସି ନିର୍ଦ୍ଦିଷ୍ଟ ଔଷଧର ଉପଦେଶ ଦିଆଯାଉ ନାହିଁ । ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ଏ ନିମନ୍ତେ ରିମାଟିଡିନ୍ ଓ ଆମାଟିଡିନ୍ ଦିଆଯାଏ ଓ ଉଭୟ ଏ ଓ ବି ନିମନ୍ତେ ଓସେଲ୍ଟାମିଭିର୍, ଜାନାମିଭିର୍ କିମ୍ବା ପେରାମିଭିର ଦିଆଯାଏ । ରୋଗ ଆରମ୍ଭ ହେବାର ୪୮ ଘଣ୍ଟା ମଧ୍ୟରେ ଏହି ଔଷଧ ଦିଆଗଲେ ବହୁତ ଉପକାର ମିଳେ । ଆଭିଆନ୍ ଇନ୍ଫ୍ଲୁଏଞ୍ଜା ବା "ବାର୍ଡ ଫ୍ଲୁ", ରିମାଟିଡିନ୍ ଓ ଆମାଟିଡିନ୍ ଔଷଧ ପ୍ରତିରୋଧ ଦେଖାଏ । ସମ ସାମୟିକ ଜୀବାଣୁ ସଂକ୍ରମଣର ସମ୍ଭାବନାକୁ ଏଡେଇ ଦେବା ଅସମ୍ଭବ ହେତୁ ଆଣ୍ଟିବାୟୋଟିକ୍ ଦିଆଯାଏ । ବ୍ରିଟିସ୍ ଥୋରାସିକ୍ ସୋସାଇଟି କମ୍ ମାତ୍ରାର ରୋଗରେ ଆଣ୍ଟିବାୟୋଟିକ ଦେବାକୁ ବାରଣ କରନ୍ତି ।
ଶୋଷଣ (Aspiration)
[ସମ୍ପାଦନା]ଆସ୍ପିରେସନ୍ ପରବର୍ତ୍ତୀ ନିମୋନିଆରେ କେଉଁ ଜୀବାଣୁ ଓ କେଉଁ ପରିସ୍ଥିତିରେ ଜୀବାଣୁ ଆସିଛି ସେ ସବୁର ସମୀକ୍ଷା କରି ଔଷଧ ଦିଆଯାଏ । କ୍ଲିଣ୍ଡାମାଇସିନ୍, ଆମିନୋଗ୍ଲାଇକୋସାଇଡ କିମ୍ବା ବିଟାଲାକ୍ଟାମ୍ ଆଣ୍ଟିବାୟୋଟିକ୍ ଓ ମେଟ୍ରୋନିଡାଜଲ୍ ଦ୍ୱୟ ଦିଆଯାଏ । କର୍ଟିକୋସ୍ଟିରଏଡ ଦିଆଯାଏ କିନ୍ତୁ ଏହାର ସୀମିତ ଉପକାରୀତା ଅଛି ।
ପୂର୍ବାନୁମାନ
[ସମ୍ପାଦନା]ଅଧିକାଂଶ ଧରଣର ନିମୋନିଆ ଚିକିତ୍ସାଦ୍ୱାରା ୩ରୁ ୬ ଦିନ ମଧ୍ୟରେ ଉନ୍ନତି କରନ୍ତି । ଚାରି ସପ୍ତାହ ମଧ୍ୟରେ ଏକ୍ସ-ରେ ଚିତ୍ର ପୁର୍ବାବସ୍ଥାକୁ ଫେରି ଆସେ ଓ ମୃତ୍ୟୁ ହାର ୧ %ରୁ କମ ରହେ । ବୟସ୍କ ଲୋକ ଓ ପୂର୍ବରୁ ଅନ୍ୟ କିଛି ଫୁସ୍ଫୁସ୍ ଅସୁବିଧା ଥିଲେ ଭଲ ହେବାକୁ ୧୨ ସପ୍ତାହ ଲାଗେ । ଡାକ୍ତରଖାନାରେ ଆଡ୍ମିଶନ୍ ହୋଇଥିବା ଲୋକଙ୍କର ମୃତ୍ୟୁ ହାର ୧୦ % ହେଲେ ଇଣ୍ଟେନ୍ସିଭ କେୟାରରେ ଥିବା ଲୋକଙ୍କର ମୃତ୍ୟୁ ହାର ୩୦ରୁ ୫୦ % ହୁଏ ।
ଆଗରୁ ଅନ୍ୟ ଫୁସ୍ଫୁସ୍ ରୋଗ ଥିଲେ ବା ବୟସ୍କ ଲୋକ ହୋଇଥିଲେ ଜଟୀଳତା ବହୁତ ଅଧିକ ହୁଏ ।
ପୂର୍ବାନୁମାନର ନିୟମ
[ସମ୍ପାଦନା]ନିମୋନିଆ ନିମନ୍ତେ ପୂର୍ବାନୁମାନ ନିୟମ ତିଆରି ହୋଇଛି । ଡାକ୍ତରଖାନା ଆଡ୍ମିସନ୍ ହେବା ନ ହେବା ନିମ୍ନ ଲିଖିତ ନିୟମ ଅନୁଯାୟୀ ସ୍ଥିର କରାଯାଏ ।
- ନିମୋନିଆ ସିଭିଅରିଟି ଇଣ୍ଡେକ୍ସ (PCI Score).
- ସି. ୟୁ. ଆର୍. ବି. – ୬୫ (CIRB-65).
ପ୍ଲୁରାଲ୍ ଇଫ୍ୟୁଜନ୍, ଏମ୍ପାଇମା, ଆବସେସ୍
[ସମ୍ପାଦନା]
ଫୁସ୍ଫୁସ୍ ଚାରି ପାଖରେ ଘେରି ରହିଥିବା ପ୍ଲୁରା ମଧ୍ୟରେ ତରଳ ପଦାର୍ଥ ଜମି ଯାଇ ପାରେ । ବେଳେ ବେଳେ ଏହି ପଦାର୍ଥ ଜୀବାଣୁଦ୍ୱାରା ସଂକ୍ରମିତ ହୋଇ ପୂଜ ହୋଇ ଗଲେ ତାହାକୁ ଏମ୍ପାଇମା କହନ୍ତି । ପାରାନିମୋନିକ୍ ଇଫ୍ୟୁଜନ ଓ ଏମ୍ପାଇମା ଦ୍ୱୟର ପାର୍ଥକ୍ୟ ଜାଣିବା ନିମନ୍ତେ ଛୁଞ୍ଚିଦ୍ୱାରା ତାହାକୁ କାଢି ପରୀକ୍ଷା କରାଯାଏ । ଏମ୍ପାଇମା ଥିଲେ ତାହାକୁ ନିଷ୍କାସନ କରିବା ଦରକାର ହୁଏ । ନିଷ୍କାସନ ନ କଲେ ଆଣ୍ଟିବାୟୋଟିକ ପ୍ଲୁରାଲ୍ କ୍ୟାଭିଟି ଭିତରେ ପହଞ୍ଚି ପାରିବ ନାହିଁ । ପୂଜ ନ ଥିଲେ ଜଦି ଚିକିତ୍ସାଦ୍ୱାରା ଏହର ଆକାର ନ କମେ ତାହା ହେଲେ ନିଷାସନ ଆବଶ୍ୟକ ହୁଏ ।
କ୍ୱଚିତ ଏହି ଜୀବାଣୁ ଫୁସ୍ଫୁସ୍ରେ ଛୋଟ ଥଳୀ ତିଆରି କରନ୍ତି ଯାହାକୁ ଆବସେସ୍ (Lung abcess) କହନ୍ତି । ଏହା ଦେଖିବା ନିମନ୍ତେ ଏକ୍ସ୍-ରେ ବା ସି. ଟି. ସ୍କାନ ଦରକାର ହୁଏ । ଆସ୍ପିରେସନ୍ ନିମୋନିଆରେ ଏହା ଅଧିକ ହୁଏ । ବହୁତ ଦିନ ଧରି ଏହା ନିମନ୍ତେ ଆଣ୍ଟିବାୟୋଟିକ ଆବଶ୍ୟକ ହୁଏ । ବେଳେ ବେଳେ ସର୍ଜନ୍ ଏହାର ନିଷ୍କାସନ କରନ୍ତି ।
ବିଫଳ ଶ୍ୱାସକୀୟ ଓ ରକ୍ତ ସଞ୍ଚାଳନ
[ସମ୍ପାଦନା]ନିମୋନିଆ ସଂକ୍ରମଣ ଓ ପ୍ରଦାହ କ୍ରିୟା ମିଶି ତୀବ୍ର ରେସ୍ପିରେଟରି ସିନ୍ଡ୍ରୋମ୍ ହୁଏ ଓ ଶ୍ୱାସ କ୍ରିୟା ପ୍ରଭାବିତ ହୁଏ । ଫୁସ୍ଫୁସ୍ରେ ତରଳ ପଦାର୍ଥ ଜମି ଯାଇ ଶକ୍ତ ହୋଇଯାଏ । ଅମ୍ଳଜାନ ସଂଗ୍ରହ ହୋଇ ନ ପାରିବା କାରଣରୁ ବଞ୍ଚିବା ନିମନ୍ତେ ଭେଣ୍ଟିଲେଟର ଆବଶ୍ୟକ ହୁଏ ।
ପ୍ରତିରୋଧ ଅକ୍ଷମତା ଓ ହାଇପୋସ୍ପ୍ଲେନିସ୍ମ୍ ଥିଲେ ରକ୍ତ ବିଷାକ୍ତ (Septic) ହେବା ସମ୍ଭାବନା ବଢିଯାଏ । ସବୁ ଲକ୍ଷଣମାନଙ୍କୁ ବିଚାରକୁ ନେଲା ବେଳେ ମାୟୋକାର୍ଡିଆଲ୍ ଇନ୍ଫାର୍କସନ୍ ଓ ପଲ୍ମୋନାରୀ ଏମ୍ବୋଲିସ୍ମ ରୋଗ ଦ୍ୱୟ ଥିବାର ସମ୍ଭାବନାକୁ ଏଡେଇ ଦେଇ ହୁଏ ନାହିଁ ।[୫୬]
ସଂକ୍ରମଣ ଅନୁଶୀଳନ
[ସମ୍ପାଦନା]
no data <100 100–700 700–1400 1400–2100 2100–2800 2800–3500 | 3500–4200 4200–4900 4900–5600 5600–6300 6300–7000 >7000 |
ପୃଥିବୀରେ ପ୍ରତି ବର୍ଷ ପ୍ରାୟ ୪୫୦ ନିୟୁତ ଲୋକ ନିମୋନିଆ ରୋଗରେ ଆକ୍ରାନ୍ତ ହୁଅନ୍ତି । ସବୁ ବୟଷର ଲୋକ ଆକ୍ରାନ୍ତ ହୋଇ ବର୍ଷକୁ ପ୍ରାୟ ୪ନିୟୁତ ଲୋକ ମୃତ୍ୟୁ ବରଣ କରନ୍ତି । ମୃତ୍ୟୁ ହାର ଶିଶୁ ଓ ବୟଷ୍କ ଲୋକଙ୍କର ଅଧିକ(୭ %) ହୁଏ । ବିକାଶଶୀଳ ଦେଶମାନଙ୍କରେ ବିକଶିତ ଦେଶମାନଙ୍କ ଅପେକ୍ଷା ୫ଗୁଣ ଅଧିକ ମୃତ୍ୟୁ ହୁଏ । ଭୁତାଣୁ ଜନିତ ନିମୋନିଆ ୨୦୦ ନିୟୁତ ଲୋକଙ୍କୁ ହୁଏ । ଆମେରିକାରେ ୨୦୦୯ ମସିହାରେ ଏହି ରୋଗ ମୃତ୍ୟୁ ତାଲିକାରେ ନବମ ସ୍ଥାନ ଅଧିକାର କରିଥିଲା ।
ଶିଶୁ
[ସମ୍ପାଦନା]୨୦୦୮ ମସିହାରେ ୧୫୬ ନିୟୁତ ଲୋକଙ୍କୁ ନିମୋନିଆ ଆକ୍ରମଣ କରିଥିଲା ଓ ତନ୍ମଧ୍ୟରୁ ୧୫୬ ନିୟୁତ କେବଳ ବିକଶିତ ରାଷ୍ଟ୍ରରେ ହୋଇଥିଲା । ଅଧିକ ରୋଗ ହେଉଥିବା ଦେଶମାନଙ୍କର ନାମ ଭାରତ (୪୩ ନିୟୁତ), ଚୀନ ଓ ପାକିସ୍ଥାନ । ନବଜାତ ଶିଶୁମାନେ ଅଧିକ ଆକ୍ରାନ୍ତ ହୁଅନ୍ତି । ଡବ୍ଲ୍ୟୁ. ଏଚ. ଓ. ଅନୁସାରେ ଶିଶୁମାନଙ୍କ ମଧ୍ୟରେ ପ୍ରତି ୩ଜଣରେ ଜଣେ ନିମୋନିଆ ଯୋଗୁ ମୃତ୍ୟୁ ବରଣ କରେ । ପ୍ରାୟ ଅଧା ରୋଗ ଟିକାଦ୍ୱାରା ନିବାରଣ କରି ହେବ ।
ଇତିହାସ
[ସମ୍ପାଦନା]
ମାନବ ଇତିହାସରେ ନିମୋନିଆ ଗୋଟିଏ ସାଧାରଣ ରୋଗ[୫୮] । ହିପୋକ୍ରେଟଙ୍କ(ଖ୍ରୀ. ପୂ. ୪୬୦ରୁ ଖ୍ରୀ.ପୂ. ୩୭୦) ଲିଖିତ ଲକ୍ଷଣ: "ପେରିନିମୋନିଆ ଓ ପ୍ଲୁରା ରୋଗ ଏହି ଭଳି ଲକ୍ଷ କରିବା କଥା: ଯଦି ଜ୍ୱର ତୀବ୍ର ଅଛି, ଯନ୍ତ୍ରଣା ଗୋଟିଏ ପଟରେ ବା ଉଭୟ ପାଖରେ ହେଉଛି, ଯଦି କାଶ ହେଉଛି, କଫ ମାଟିଆ ରଙ୍ଗ ହେଉଛି, ଫେଣ ଯୁକ୍ତ ହେଉଛି । ଯଦି ଶ୍ୱାସ କ୍ରିୟାରେ କଷ୍ଟ ହେଉଛି, ଝାଡା ହେଉନାହିଁ, ପରିସ୍ରା ପତଳା ହେଉଛି, ଝାଳ ବୋହୁଛି ତାହା ହେଲେ ଏହି ରୋଗ ଭଲ ହେବା ସମ୍ଭାବନା କମ ଅଛି"।[୫୯]
ଏମ୍ପାଇମା ହୋଇଥିଲେ ପୂଜ ନିଷ୍କାସନ କରିବା କଥା ଲେଖିଥିଲେ । ମେମୋନିଡେସ୍ ଲେଖିଥିଲେ: ତୀବ୍ର ଜର, ପ୍ଲୁରା ଯନ୍ତ୍ରଣା, ଛୋଟ ଓ ଦୃତ ଶ୍ୱାସ କ୍ରିୟା, ନାଡି ଦନ୍ତୁରିତ ଓ କାଶ,[୬୦] ଏହି ସମସ୍ତ ନିମୋନିଆର ଲକ୍ଷଣ । ପୁରୁଣା ଲୋକମାନେ ନିମୋନିଆ ରୋଗ ବିଷୟରେ ଜାଣିଥିବା କଥା ହିପୋକ୍ରେଟ ଲେଖିଥିଲେ । ସେତେବେଳେ ଲେଖିଥିବା ଲକ୍ଷଣ ସମୂହ ଆଜିକାଲିର ବର୍ଣ୍ଣନା ସହ ମିଶିଯାଉଛି ।
୧୮୭୫ ମସିହାରେ ଏଡ୍ବିନ୍ କ୍ଲେବ୍ ପ୍ରଥମେ ମୃତ ନିମୋନିଆ ରୋଗୀର ଶ୍ୱାସ ନଳୀରେ ଜୀବାଣୁ ଥିବା ଲକ୍ଷ କରିଥିଲେ ।[୬୧] କାର୍ଲ୍ ଫ୍ରିଏଡ୍ଲାଣ୍ଡର (୧୮୮୨)[୬୨] ଓ ଆଲ୍ବର୍ଟ ଫ୍ରାଙ୍କେଲ୍ (୧୮୮୪)[୬୩] ଯଥାକ୍ରମେ ପ୍ରଥମେ କ୍ଲେବସିଲା ଓ ସ୍ଟ୍ରେପ୍ଟୋକୋକସ୍ ଜୀବାଣୁ ଚିହ୍ନି ଥିଲେ । ଫ୍ରିଏଡ୍ଲାଣ୍ଡର ପ୍ରଥମେ ଗ୍ରାମ ସ୍ଟେନ୍ ପ୍ରଚଳନ କରିଥିଲେ । କ୍ରିସ୍ଟିଆନ୍ ଗ୍ରାମ୍ ପ୍ରଥମେ ଏହି ସ୍ଟେନ୍ଦ୍ୱାରା ଜୀବାଣୁ ପୃଥକୀକରଣ କରିଥିଲେ ଓ ଦେଖେଇ ଥିଲେ ନିମୋନିଆ ଏକାଧିକ ଜୀବାଣୁଦ୍ୱାରା ହୋଇପାରେ ।[୬୪]
ଆଧୁନିକ ଭେଷଜ ବିଜ୍ଞାନର ପିତା ରୁପେ ପରିଚିତ ସାର ଉଇଲିଅମ୍ ଓସ୍ଲର୍ ୧୯୧୮ ମସିହାରେ ନିମୋନିଆକୁ ମୃତ୍ୟୁ ମାନବମାନଙ୍କର କ୍ୟାପଟେନ ନାମରେ ଅଭିହିତ କରିଥିଲେ । ଏହାକୁ ସେ ବୃଦ୍ଧମାନଙ୍କର ସାଙ୍ଗ ନାମ ଦେଇଥିଲେ କାରଣ ଲୋକମାନେ କଷ୍ଟ ବିହୀନ ଚଞ୍ଚଳ ମୃତ୍ୟୁ ଲାଭ କରୁଥିଲେ ।
ବିଂଶ ଶତାବ୍ଦିରେ ପେନିସିଲିନ ଓ ଅନ୍ୟାନ୍ୟ ଆଣ୍ଟିବାୟୋଟିକର ଆବିଷ୍କାର, ଅପରେଶନ, ଇଣ୍ଟେନ୍ସିଭ କେୟାର ଇତ୍ୟାଦିର ପ୍ରଚଳନ ପରେ ନିମୋନିଆ ଚିକିତ୍ସାର ଫଳାଫଳରେ ପରିବର୍ତ୍ତନ ଦେଖାଗଲା । ଟିକା ଉଦ୍ଭାବନ ପରେ ମଧ୍ୟ ନିମୋନିଆର ହାର ଆହୁରି କମିଗଲା ।
ସମାଜ ଓ ସଭ୍ୟତା
[ସମ୍ପାଦନା]ବିକାଶଶୀଳ ଦେଶମାନଙ୍କରେ ଅତ୍ୟଧିକ ନିମୋନିଆ ହେଉଥିବାରୁ ବିକଶିତ ଦେଶମାନଙ୍କର ସଚେତନତା ଅଭାବ ଯୋଗୁ ୧୨ ନଭେମ୍ବର ତାରିଖକୁ ନିମୋନିଆ ଦିବସ ରୁପେ ଅଭିହିତ କରା ହୋଇଛି । ଏହି ଦିନ ଚିନ୍ତାଶୀଳ ନାଗରିକମାନେ ଓ ନୀତି ନିର୍ଦ୍ଧାରକମାନେ ଉପଯୁକ୍ତ କର୍ମ ପନ୍ଥା ନେବା ନିମନ୍ତେ ସ୍ଥିର କରିବାକୁ ପରାମର୍ଶ ଦିଆ ଯାଇଛି । ଏହି ରୋଗ ନିମନ୍ତେ ପୃଥିବୀରେ ବାର୍ଷିକ ୧୭ ବିଲିଅନ୍ ଡଲାର ଖର୍ଚ ହେଉଛି ।
ଆଧାର
[ସମ୍ପାଦନା]- ↑ ୧.୦ ୧.୧ McLuckie, A., ed. (2009). Respiratory disease and its management. New York: Springer. p. 51. ISBN 978-1-84882-094-4.
- ↑ Leach, Richard E. (2009). Acute and Critical Care Medicine at a Glance (2nd ed.). Wiley-Blackwell. ISBN 1-4051-6139-6. Archived from the original on 2023-01-11. Retrieved 2016-04-15.
- ↑ Ashby, Bonnie; Turkington, Carol (2007). The encyclopedia of infectious diseases (3rd ed.). New York: Facts on File. p. 242. ISBN 0-8160-6397-4. Archived from the original on 2023-01-11. Retrieved 2011-04-21.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ ୪.୦ ୪.୧ ୪.୨ ୪.୩ "What Is Pneumonia?". NHLBI. March 1, 2011. Archived from the original on 29 February 2016. Retrieved 2 March 2016.
- ↑ NHLBI (March 1, 2011). "What Are the Signs and Symptoms of Pneumonia?". Archived from the original on 19 November 2017. Retrieved 3 March 2016.
- ↑ Jeffrey C. Pommerville (2010). Alcamo's Fundamentals of Microbiology (9th ed.). Sudbury MA: Jones & Bartlett. p. 323. ISBN 0-7637-6258-X. Archived from the original on 2023-01-11.
- ↑ "Who Is at Risk for Pneumonia?". NHLBI. March 1, 2011. Archived from the original on 7 March 2016. Retrieved 3 March 2016.
- ↑ "How Is Pneumonia Diagnosed?". NHLBI. March 1, 2011. Archived from the original on 7 March 2016. Retrieved 3 March 2016.
- ↑ "Types of Pneumonia". NHLBI. March 1, 2011. Archived from the original on 5 February 2016. Retrieved 2 March 2016.
- ↑ "How Can Pneumonia Be Prevented?". NHLBI. March 1, 2011. Archived from the original on 7 March 2016. Retrieved 3 March 2016.
- ↑ ୧୧.୦ ୧୧.୧ "How Is Pneumonia Treated?". NHLBI. March 1, 2011. Archived from the original on 6 March 2016. Retrieved 3 March 2016.
- ↑ ୧୨.୦ ୧୨.୧ ୧୨.୨ Ruuskanen, O; Lahti, E; Jennings, LC; Murdoch, DR (2011-04-09). "Viral pneumonia". Lancet. 377 (9773): 1264–75. doi:10.1016/S0140-6736(10)61459-6. PMID 21435708.
- ↑ Lodha, R; Kabra, SK; Pandey, RM (4 June 2013). "Antibiotics for community-acquired pneumonia in children". The Cochrane database of systematic reviews. 6: CD004874. doi:10.1002/14651858.CD004874.pub4. PMID 23733365.
- ↑ Osler, William (1901). Principles and Practice of Medicine, 4th Edition. New York: D. Appleton and Company. p. 108. Archived from the original on 2007-07-08. Retrieved 2012-12-27.
- ↑ George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (5th ed.). Philadelphia, PA: Lippincott Williams & Wilkins. p. 353. ISBN 9780781752732. Archived from the original on 2023-01-11. Retrieved 2016-04-15.
- ↑ Eddy, Orin (Dec 2005). "Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance". Emergency Medicine Practice. 7 (12). Archived from the original on 2011-09-17. Retrieved 2016-04-15.
- ↑ ୧୭.୦ ୧୭.୧ Hoare Z; Lim WS (2006). "Pneumonia: update on diagnosis and management" (PDF). BMJ. 332 (7549): 1077–9. doi:10.1136/bmj.332.7549.1077. PMC 1458569. PMID 16675815. Archived from the original on 2020-04-09. Retrieved 2012-12-28.
- ↑ Darby, J; Buising, K (October 2008). "Could it be Legionella?". Australian family physician. 37 (10): 812–5. PMID 19002299.
- ↑ Ortqvist, A; Hedlund, J, Kalin, M (December 2005). "Streptococcus pneumoniae: epidemiology, risk factors, and clinical features". Seminars in respiratory and critical care medicine. 26 (6): 563–74. doi:10.1055/s-2005-925523. PMID 16388428.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Lowe, J. F.; Stevens, Alan (2000). Pathology (2nd ed.). St. Louis: Mosby. p. 197. ISBN 0-7234-3200-7. Archived from the original on 2022-10-24.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ↑ Snydman, editors, Raleigh A. Bowden, Per Ljungman, David R. (2010). Transplant infections (3rd ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 187. ISBN 978-1-58255-820-2. Archived from the original on 2023-01-19. Retrieved 2012-12-28.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ Eom, CS; Jeon, CY; Lim, JW; Cho, EG; Park, SM; Lee, KS (22 February 2011). "Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis". CMAJ : Canadian Medical Association journal = journal de l'Association medicale canadienne. 183 (3): 310–9. doi:10.1503/cmaj.092129. PMC 3042441. PMID 21173070.
{{cite journal}}: Missing pipe in:|journal=(help)CS1 maint: multiple names: authors list (link) - ↑ ୨୩.୦ ୨୩.୧ Anevlavis S; Bouros D (2010). "Community acquired bacterial pneumonia". Expert Opin Pharmacother. 11 (3): 361–74. doi:10.1517/14656560903508770. PMID 20085502.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Behera, D. (2010). Textbook of pulmonary medicine (2nd ed.). New Delhi: Jaypee Brothers Medical Pub. pp. 391–394. ISBN 8184487495.
- ↑ Maskell, Nick; Millar, Ann (2009). Oxford desk reference. Oxford: Oxford University Press. p. 196. ISBN 9780199239122. Archived from the original on 2022-10-24. Retrieved 2012-12-29.
- ↑ Vijayan, VK (2009 May). "Parasitic lung infections". Current opinion in pulmonary medicine. 15 (3): 274–82. PMID 19276810.
{{cite journal}}: Check date values in:|date=(help) - ↑ Murray and Nadel (2010). Chapter 31.
- ↑ al.], editors, Gary R. Fleisher, Stephen Ludwig ; associate editors, Richard G. Bachur ... [et (2010). Textbook of pediatric emergency medicine (6th ed. ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins Health. p. 914. ISBN 1605471593. Archived from the original on 2022-10-24. Retrieved 2012-12-31.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ Figueiredo LT (2009). "Viral pneumonia: epidemiological, clinical, pathophysiological and therapeutic aspects". J Bras Pneumol. 35 (9): 899–906. doi:10.1590/S1806-37132009000900012. PMID 19820817.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Hammer, edited by Stephen J. McPhee, Gary D. (2010). Pathophysiology of disease : an introduction to clinical medicine (6th ed. ed.). New York: McGraw-Hill Medical. pp. Chapter 4. ISBN 0071621679.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ Fein, Alan (2006). Diagnosis and management of pneumonia and other respiratory infections (2nd ed. ed.). Caddo, OK: Professional Communications. pp. 28–29. ISBN 1884735630. Archived from the original on 2022-10-24. Retrieved 2012-12-31.
{{cite book}}:|edition=has extra text (help) - ↑ Kumar, Vinay (2010). Robbins and Cotran pathologic basis of disease (8th ed. ed.). Philadelphia, PA: Saunders/Elsevier. pp. Chapter 15. ISBN 1416031219.
{{cite book}}:|edition=has extra text (help) - ↑ Lynch, T; Bialy, L, Kellner, JD, Osmond, MH, Klassen, TP, Durec, T, Leicht, R, Johnson, DW (2010-08-06). Huicho, Luis (ed.). "A systematic review on the diagnosis of pediatric bacterial pneumonia: when gold is bronze". PLoS ONE. 5 (8): e11989. doi:10.1371/journal.pone.0011989. PMC 2917358. PMID 20700510.
{{cite journal}}: CS1 maint: multiple names: authors list (link) CS1 maint: unflagged free DOI (link) - ↑ Ezzati, edited by Majid; Lopez, Alan D., Rodgers, Anthony, Murray, Christopher J.L. (2004). Comparative quantification of health risks. Genève: Organisation mondiale de la santé. p. 70. ISBN 978-92-4-158031-1. Archived from the original on 2023-01-19. Retrieved 2013-01-01.
{{cite book}}:|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ Saldías, F; Méndez, JI, Ramírez, D, Díaz, O (April 2007). "[Predictive value of history and physical examination for the diagnosis of community-acquired pneumonia in adults: a literature review]". Revista medica de Chile. 135 (4): 517–28. PMID 17554463.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ୩୬.୦ ୩୬.୧ Call, SA; Vollenweider, MA, Hornung, CA, Simel, DL, McKinney, WP (2005-02-23). "Does this patient have influenza?". JAMA: the Journal of the American Medical Association. 293 (8): 987–97. doi:10.1001/jama.293.8.987. PMID 15728170.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ ୩୭.୦ ୩୭.୧ Lim, WS; Baudouin, SV, George, RC, Hill, AT, Jamieson, C, Le Jeune, I, Macfarlane, JT, Read, RC, Roberts, HJ, Levy, ML, Wani, M, Woodhead, MA, Pneumonia Guidelines Committee of the BTS Standards of Care, Committee (October 2009). "BTS guidelines for the management of community acquired pneumonia in adults: update 2009". Thorax. 64 (Suppl 3): iii1–55. doi:10.1136/thx.2009.121434. PMID 19783532.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Helms, editors, William E. Brant, Clyde A. Fundamentals of diagnostic radiology (4th ed. ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. p. 435. ISBN 9781608319114. Archived from the original on 2022-10-24. Retrieved 2013-01-02.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help)CS1 maint: multiple names: authors list (link) - ↑ Stedman's medical dictionary (28th ed.). Philadelphia: Lippincott Williams & Wilkins. 2006. ISBN 978-0-7817-6450-6.
- ↑ Sharma, S; Maycher, B, Eschun, G (May 2007). "Radiological imaging in pneumonia: recent innovations". Current Opinion in Pulmonary Medicine. 13 (3): 159–69. doi:10.1097/MCP.0b013e3280f3bff4. PMID 17414122.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Dunn, L (2005 June 29-July 5). "Pneumonia: classification, diagnosis and nursing management". Nursing standard (Royal College of Nursing (Great Britain) : 1987). 19 (42): 50–4. PMID 16013205.
{{cite journal}}: Check date values in:|date=(help) - ↑ organization, World health (2005). Pocket book of hospital care for children : guidelines for the management of common illnesses with limited resources. Geneva: World Health Organization. p. 72. ISBN 978-92-4-154670-6. Archived from the original on 2023-01-19. Retrieved 2013-01-03.
- ↑ Jefferson, T; Di Pietrantonj, C, Rivetti, A, Bawazeer, GA, Al-Ansary, LA, Ferroni, E (2010-07-07). Jefferson, Tom (ed.). "Vaccines for preventing influenza in healthy adults". Cochrane database of systematic reviews (7): CD001269. doi:10.1002/14651858.CD001269.pub4. PMID 20614424.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Moberley, SA; Holden, J, Tatham, DP, Andrews, RM (2008-01-23). Andrews, Ross M (ed.). "Vaccines for preventing pneumococcal infection in adults". Cochrane database of systematic reviews (1): CD000422. doi:10.1002/14651858.CD000422.pub2. PMID 18253977.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Green H, Paul M, Vidal L, Leibovici L (2007). Green, Hefziba (ed.). "Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients". Cochrane Database Syst Rev (3): CD005590. doi:10.1002/14651858.CD005590.pub2. PMID 17636808.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Green H, Paul M, Vidal L, Leibovici L (2007). Green, Hefziba (ed.). "Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients". Cochrane Database Syst Rev (3): CD005590. doi:10.1002/14651858.CD005590.pub2. PMID 17636808.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Taminato, M; Fram, D; Torloni, MR; Belasco, AG; Saconato, H; Barbosa, DA (November–December 2011). "Screening for group B Streptococcus in pregnant women: a systematic review and meta-analysis". Revista latino-americana de enfermagem. 19 (6): 1470–8. PMID 22249684.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Darville, T (October 2005). "Chlamydia trachomatis infections in neonates and young children". Seminars in pediatric infectious diseases. 16 (4): 235–44. doi:10.1053/j.spid.2005.06.004. PMID 16210104.
- ↑ Global Action Plan for Prevention and Control of Pneumonia (GAPP) (PDF). World Health Organization. 2009. Archived (PDF) from the original on 2013-10-17. Retrieved 2013-01-04.
- ↑ Roggensack, A; Jefferies, AL; Farine, D; Basso, M; Delisle, MF; Hudon, L; Mundle, WR; Murphy-Kaulbeck, LC; Ouellet, A; Pressey, T (April 2009). "Management of meconium at birth". Journal of obstetrics and gynaecology Canada : JOGC = Journal d'obstetrique et gynecologie du Canada : JOGC. 31 (4): 353–4, 355–7. PMID 19497156.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ van der Maarel-Wierink, CD; Vanobbergen, JN; Bronkhorst, EM; Schols, JM; de Baat, C (6 March 2012). "Oral health care and aspiration pneumonia in frail older people: a systematic literature review". Gerodontology: no. doi:10.1111/j.1741-2358.2012.00637.x. PMID 22390255.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Bradley, JS; Byington, CL, Shah, SS, Alverson, B, Carter, ER, Harrison, C, Kaplan, SL, Mace, SE, McCracken GH, Jr, Moore, MR, St Peter, SD, Stockwell, JA, Swanson, JT (2011-08-31). "The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 53 (7): e25–76. doi:10.1093/cid/cir531. PMID 21880587.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Lutfiyya MN; Henley E, Chang LF, Reyburn SW (2006). "Diagnosis and treatment of community-acquired pneumonia" (PDF). Am Fam Physician. 73 (3): 442–50. PMID 16477891. Archived (PDF) from the original on 2012-04-09. Retrieved 2013-01-06.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Eliakim-Raz, N; Robenshtok, E; Shefet, D; Gafter-Gvili, A; Vidal, L; Paul, M; Leibovici, L (12 September 2012). Eliakim-Raz, Noa (ed.). "Empiric antibiotic coverage of atypical pathogens for community-acquired pneumonia in hospitalized adults". Cochrane database of systematic reviews. 9: CD004418. doi:10.1002/14651858.CD004418.pub4. PMID 22972070.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ American Thoracic Society; Infectious Diseases Society of America (2005). "Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia". Am J Respir Crit Care Med. 171 (4): 388–416. doi:10.1164/rccm.200405-644ST. PMID 15699079.
{{cite journal}}: Unknown parameter|month=ignored (help)CS1 maint: multiple names: authors list (link) - ↑ Cunha (2010). Pages 250-251.
- ↑ "WHO Disease and injury country estimates". World Health Organization (WHO). 2004. Archived from the original on 11 November 2009. Retrieved 11 November 2009.
- ↑ al.], Ralph D. Feigin ... [et (2003). Textbook of pediatric infectious diseases (5th ed.). Philadelphia: W. B. Saunders. p. 299. ISBN 978-0-7216-9329-3. Archived from the original on 2023-01-19. Retrieved 2013-01-08.
- ↑ Hippocrates On Acute Diseases wikisource link
- ↑ Maimonides, Fusul Musa ("Pirkei Moshe").
- ↑ Klebs E (1875-12-10). "Beiträge zur Kenntniss der pathogenen Schistomyceten. VII Die Monadinen". Arch. Exptl. Pathol. Parmakol. 4 (5/6): 40–488.
- ↑ Friedländer C (1882-02-04). "Über die Schizomyceten bei der acuten fibrösen Pneumonie". Virchow's Arch pathol. Anat. U. Physiol. 87 (2): 319–324. doi:10.1007/BF01880516.
- ↑ Fraenkel A (1884-04-21). "Über die genuine Pneumonie, Verhandlungen des Congress für innere Medicin". Dritter Congress. 3: 17–31.
- ↑ Gram C (1884-03-15). "Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten". Fortschr. Med. 2 (6): 185–9.
ଅଧିକ ତଥ୍ୟ
[ସମ୍ପାଦନା]- ନିମୋନିଆ at Curlie
